Publié le 13 déc 2011Lecture 8 min
Quoi de neuf en thérapie laser ?
E. GUIGNÉ Paris
La thérapie par laser s’est imposée en dermatologie dans de nombreuses indications, les avancées et perfectionnements technologiques sont constants, les applications se multiplient et s’affinent au gré des études et essais cliniques.
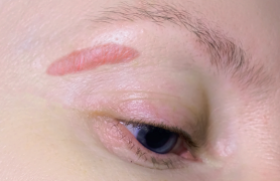
Traitement des carcinomes basocellulaires par lasers vasculaires Partant du principe que les carcinomes basocellulaires (CBC) sont particulièrement bien vascularisés, deux équipes se sont récemment intéressées à l’efficacité du laser à colorant pulsé sur ces tumeurs. Dans une étude récente, N. Konnikov et coll. ont traité 20 CBC superficiels et nodulaires (8 à 35 mm) du tronc et des extrémités par 3 à 5 sessions de laser à colorant pulsé (V-beam Perfecta, Candela, 595 nm, 15 j/3 ms/pm7, 1 passage, overlap 10 %, avec « marges » de 4 mm) à 2 à 4 semaines d’intervalle. Les résultats sont excellents, avec globalement 90 % de guérison clinique et histologique à 12 mois. Ils sont meilleurs pour les tumeurs de petite taille (95 % de lésions guéries à 12-21 mois pour les carcinomes de moins de 17 mm) (1). Les auteurs confirment les résultats de leur précédente étude de 2009, en optimisant leurs paramètres et en rallongeant le suivi des patients (2). La même équipe a publié un cas de syndrome de Gorlin chez un patient qui avait plus de 250 tumeurs dont 18 ont été traitées par laser alexandrite 755 nm (longueur d’onde qui pénètre plus profondément) avec 87 % des lésions guéries cliniquement et histologiquement à 7 mois (3). L’équipe de P. Campolmi et coll. (4) a également publié plusieurs cas traités avec le laser à colorant pulsé. Le traitement chirurgical reste actuellement le traitement de référence mais, au vu de ces résultats, les lasers vasculaires pourraient, dans l’avenir, représenter une alternative intéressante pour traiter certains CBC, mais également pour réduire le volume des grosses tumeurs avant la chirurgie ou en cas de lésions multiples. Hypertrichose paradoxale après épilation laser Une revue de la littérature s’est penchée sur les cas d’hypertrichose paradoxale (HP) décrites depuis la première publication de 2002 (5,6). L’HP survient dans 6 à 10 % des cas selon les auteurs. Les mécanismes impliqués sont multiples, mais l’inflammation paraît être un phénomène majeur, avec notamment un rôle important des prostaglandines. Pendant la phase anagène, il y a une augmentation de la vascularisation du follicule qui s’accompagne d’une augmentation des facteurs de croissance endothéliaux. Cela laisse supposer que des lésions thermiques infrathérapeutiques des vaisseaux pourraient stimuler la croissance du poil et non la freiner. Les facteurs prédictifs de l’HP sont : – la présence de poils fins et clairs ; – une hyperandrogénie ou une stimulation hormonale induite pas des traitements ; – un phototype foncé ; – le type de laser : l’HP semble plus fréquente avec les lampes pulsées qu’avec les lasers. Avec le laser Nd:Yag 1 064 nm long pulse, il semble y avoir moins de cas décrits (la profondeur du rayonnement laser pourrait jouer un rôle puisque les poils en phase anagène sont situés en profondeur) ; – des fluences trop faibles ou au contraire trop fortes avec induction d’effets secondaires type brûlure ; – le site anatomique : le bas du visage et le cou chez la femme, le dos et les épaules chez l’homme. Les auteurs ont colligé plusieurs recommandations en cas d’HP : – la poursuite de l’épilation laser jusqu’à disparition des poils ; – une augmentation des fluences ; – un refroidissement des zones adjacentes aux zones traitées avec des packs de glace ; – 2 passages à quelques minutes d’intervalle ou la semaine suivante (en fractionnant les doses) ; – un changement de laser pour le Nd:Yag 1 064 nm LP (moins de repousse paradoxale ?) ; – un rapprochement des séances (toutes les 4 à 6 semaines). Efficacité du laser Nd:Yag 1 064 nm long pulse dans l’hidradénite suppurative L’origine de l’hidradénite suppurative (HS) est mixte. L’origine endocrinienne (hyperandrogénie) est suspectée et une obésité est fréquemment associée. L’efficacité du laser épilatoire Nd:Yag teste l’origine folliculaire de l’HS. Dans l’étude de B.H. Mahmoud et coll., 22 patients (phototype IV à VI) porteurs de lésions bilatérales et symétriques avec lésions inflammatoires récurrentes et cicatricielles (sous-axillaires, sous-mammaires et inguinales), ont été traités 4 fois à 1 mois puis évalués à 6 mois avec le laser Nd:Yag 1 064 nm LP (40 à < 50 J/cm2/ 20 ms/10 mm). Il s’agit d’une étude randomisée gauche/droite. Les deux côtés ont été traités par peroxyde de benzoyle en topique et de la clindamycine à 1 %. Les auteurs ont constaté une amélioration moyenne à 6 mois de 73 % ; 90 % des patients ont noté une diminution de la périodicité des poussées et de leur intensité. Quatre patients ont été biopsiés avant traitement, à 1 semaine et à 4 semaines. Les résultats ont montré une phase neutrophilique initiale à 1 semaine puis une réaction granulomateuse, type réaction à corps étranger, à 4 semaines (7). La même équipe a publié une nouvelle étude histologique en 2011. Ils ont pratiqué de façon prospective, sur 19 patients, des biopsies à 1 semaine, 1 mois et 2 mois après les traitements par laser Nd:Yag LP. Les résultats montrent une augmentation de l’inflammation à 1 semaine, puis une diminution de celle-ci et l’installation d’une cicatrisation avec fibrose à 1 et 2 mois (8). Ces résultats sont intéressants car ils suggèrent que l’HS est une maladie primitivement folliculaire. Les auteurs supposent qu’il y aurait une destruction des lésions par photothérapie sélective et une désocclusion du follicule suivies d’un drainage. Ces résultats sont à confirmer, mais le laser Nd:Yag 1 064 nm LP pourrait être une alternative intéressante dans cette maladie difficile à traiter. Traitement du mélasma par laser Récemment, de courtes séries ont rapporté l’efficacité du laser Nd:Yag Q-switched 1 064 nm à faible fluence dans le mélasma (9). Mais la seule étude prospective randomisée en hémiface hydroquinone 2 % versus hydroquinone 2 % associée au laser Q-switched Nd:Yag 1 064 nm faible fluence rapporte, certes, un éclaircissement des mélasmas dans le groupe laser, mais aussi une récidive de toutes les lésions traitées à 1 an et plusieurs cas d’hyperpigmentation postinflammatoire (10). À noter également le risque de dépigmentation en confettis même à faible fluence (10,11). Les lasers fractionnés ont aussi suscité, depuis leur apparition, un grand intérêt pour le traitement des lésions pigmentaires, en particulier celui du mélasma. En 2005, C.K. Rokhsar et R.E. Fitzpatrick ont traité 10 patients par un laser Fraxel 1 550 nm (fluences faibles mais des paramètres élevés). Ils rapportaient une amélioration de 75 % chez 60 % des patients (12). Depuis, les études ont montré des résultats modérés, souvent transitoires et parfois des rebonds pigmentaires (13). Récemment, une étude sur 39 patients a été randomisée en hémiface avec trio dépigmentant (hydroquinone 5 %, trétinoïne 0,05 %, triamcinolone acétonide 0,1 %) versus même topique et laser fractionné 1 550 nm (4 à 5 sessions). Le trio dépigmentant a été appliqué 15 semaines avant le traitement laser, entre les séances et dans les 6 mois qui ont suivi le traitement laser. À 6 mois, les patients ont globalement préféré le traitement par trio dépigmentant seul, et il y a eu 31 % de pigmentations postinflammatoires dans le groupe associant trio dépigmentant et laser (14). Au vu de nos connaissances actuelles, les traitements de première intention du mélasma sont la photoprotection et les topiques dépigmentants. Les préparations les plus efficaces associent l’hydroquinone aux dermocorticoïdes ± à la trétinoïne. Les peelings superficiels peuvent aussi apporter une amélioration. Il faut également tenir compte de l’influence hormonale et parfois discuter un arrêt des estroprogestatifs. Les traitements laser ne peuvent être proposés qu’en dernière intention, aux patients non améliorés par les traitements précédents, très gênés et motivés. D’après les résultats des études, il est important, pour optimiser les résultats, d’associer les lasers aux topiques dépigmentants à l’hydroquinone (plusieurs semaines avant et après le laser). Il faut, dans tous les cas, prévenir les patients des risques d’inefficacité, de récidive possible, voire d’aggravation. Traitement des ridules périorbitaires par laser CO2 fractionné Plusieurs articles récents objectivent l’excellente efficacité des lasers CO2 fractionnés dans le traitement des ridules périorbitaires (15-17). Les résultats sont reproductibles avec peu de séances et les paramètres utilisés sont en général modérément élevés et induisent très peu d’effets secondaires. Une étude prospective sur 25 patients traités par 2 à 3 séances de laser CO2 fractionné (DOT laser, Eclipse Med, 30 W/25 %/1 000 ms/400 μm) a montré, à 6 mois, une amélioration d’environ 60 % sur la texture, la laxité et les ridules périorbitaires. L’anesthésie était faite par un topique anesthésiant et un Zimmer. Les effets secondaires étaient un érythème et un oedème d’une semaine (17). Le laser CO2 fractionné est devenu un des traitements de référence de cette zone fragile, car il est efficace et peu risqué, contrairement à d’autres techniques plus invasives.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :