Publié le 05 fév 2008Lecture 10 min
Mélanome de l’enfant : rare et difficile à diagnostiquer
E. MAHE, C. LONGVERT, P. SAIAG Service de dermatologie, Hôpital Ambroise-Paré, Boulogne-Billancourt
Le mélanome de l’enfant est relativement rare et de diagnostic souvent tardif. Si l’épidémiologie, les aspects cliniques et histologiques différent de l’adulte, en l’absence d’études de grande taille, la prise en charge de ces mélanomes se calque sur celle de ces derniers.
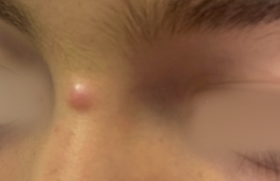
Épidémiologie On oppose classiquement en termes d’épidémiologie et de facteurs de risque, le mélanome du nourrisson (de la naissance à 1 an), de l’enfant (de 1 à 15 ans) et enfin de l’adolescent (de 15 à 19-20 ans). Quel que soit l’âge, l’incidence du mélanome reste très éloignée de celle de l’adulte, mais augmente avec l’âge (tableau 1). Les mélanomes du nourrisson et du nouveau-né sont exceptionnels et une trentaine de cas seulement sont rapportés dans la littérature (1). L’incidence des mélanomes de l’enfant en France est évaluée grâce aux registres pédiatriques régionaux des cancers. Au sein des 8 régions participant à ces registres entre 1990 et 1999 (Lorraine, PACA et Corse, Auvergne, Limousin, Rhône-Alpes, Bretagne et Val-de-Marne), parmi les 4 234 néoplasies identifiées chez des enfants de moins de 15 ans, seules 13 étaient des mélanomes, soit 0,5 % des tumeurs solides (50 % des néoplasies des enfants sont hématologiques). L’incidence est estimée à 0,4/ 106/an avec un sex ratio en faveur des filles (ces chiffres sont disponibles sur le site : www.chu-nancy.fr/rntse). Plus d’informations sont disponibles sur le mélanome de l’adolescent tant en France qu’à l’étranger (tableau 2) (2). En France, l’incidence est estimée à 15,6/106/an. Ce chiffre est élevé par rapport à d’autres pays occidentaux tels que le Royaume-Uni, le Canada ou la Tchéquie, mais reste très éloigné des incidences observées en Australie ou en Nouvelle-Zélande. Il est à noter que l’incidence du mélanome est en augmentation dans plusieurs pays occidentaux (Royaume-Uni, États-Unis), mais cette tendance n’est pas évaluable actuellement en France. Facteurs de risque Les facteurs de risque de développer un mélanome sont dépendants de l’âge de l’enfant. Plus l’enfant est jeune, plus le mélanome se développe sur une dermatose préexistante. Le rôle du phototype et de l’exposition aux UV est valable dès l’adolescence (3). Le mélanome du nouveau-né est dans 15 % des cas transmis par voie transplacentaire (mélanome métastatique maternel), dans 40 % se développe ou est présent dès la naissance sur un nævus congénital, et dans 40 % se développe de novo (1). Chez l’enfant et l’adolescent, 50 % des mélanomes apparaissent sur une lésion préexistante : 30 % sur nævus congénital et 20 % sur nævus acquis incluant des nævus atypiques (4). Les autres facteurs de risque identifiés sont le xeroderma pigmentosum (XP), l’immunodépression et le phototype clair. Parmi les enfants atteints de XP, 5 % vont développer un mélanome et le risque relatif est de 2 000 par rapport à un enfant non-XP. Les mélanomes se développent principalement sur les zones découvertes (visage, essentiellement), alors qu’ils sont plus fréquents sur le tronc chez les autres enfants. Chez les enfants immunodéprimés, le risque relatif de développer un mélanome est de 3 à 6. Ces lésions se développent en général à partir de l’adolescence. Le rôle des UV est déterminant dans le XP, important chez les enfants immunodéprimés, mais plus difficile à évaluer pour les nævus congénitaux. Particularités cliniques Le retard au diagnostic pour un mélanome de l’enfant est évalué en moyenne à 9 mois (3-5). Plusieurs explications sont proposées : • la rareté de cette lésion chez l’enfant fait que pédiatres, médecins généralistes et dermatologues l’évoquent tardivement ; • chez l’enfant prépubère, le mélanome est plus fréquemment de type nodulaire que superficiel ; • l’ABCD, regroupant les 4 critères cliniques devant faire suspecter un mélanome de l’adulte, est souvent pris en défaut chez l’enfant où la clinique est trompeuse. Les aspects fréquemment rapportés sont celui de granulome pyogénique, de tumeur claire, de nævus typique, voire d’angiome (3) ; • la biopsie cutanée est souvent tardive chez l’enfant, probablement en raison de l’appréhension des praticiens pour ce geste sur un enfant ; • enfin, l’histologie de la biopsie d’une tumeur mélanocytaire atypique de l’enfant est souvent trompeuse. La moindre atypie clinique, l’évolution rapide d’une tumeur, éventuellement des anomalies dermatoscopiques (validité sur le mélanome de l’enfant ?) imposent une biopsie exérèse systématique. Sur nævus congénital, le diagnostic de mélanome est encore plus complexe. La lésion se développe d’emblée en profondeur (figure). Figure. Mélanome du dos sur nævus congénital géant chez une enfant de 8 ans (collection S. Fraitag, Y. de Prost, Hôpital Necker-Enfants Malades, Paris). La diagnostic de mélanome est dans 10 % des cas posé lors de la découverte d’adénopathies ou de métastases viscérales. Les principaux critères qui feront suspecter un mélanome sont : une ulcération, une modification de couleur, l’apparition rapide d’un nodule et la découverte d’une adénopathie. La moindre atypie clinique, l’évolution rapide d’une tumeur, éventuellement des anomalies dermatoscopiques imposent une biopsie exérèse systématique. Particularités histologiques Plusieurs études rétrospectives ont évalué la pertinence de diagnostic de mélanome de l’enfant. La relecture par des experts de lames de mélanomes d’enfants remet en cause ce diagnostic dans près de 50 % des cas, et ceci même pour des diagnostics cliniques certains (présence de métastases) (6,7). Plusieurs critères histologiques sont proposés, afin de différentier un nævus d’un mélanome chez l’enfant : • grande taille (> 7 mm) ; • ulcération ; • activité mitotique élevée (> 4 mitoses/mm2) ; • mitoses en profondeur ; • asymétrie ; • bords mal circonscrits ; • absence de maturation ; • mélanine poussiéreuse ; • et anisonucléose(8). Bon à savoir Deux situations posent particulièrement problème en dermatopathologie : • différentier un nodule de prolifération sur nævus congénital d’un mélanome. Plusieurs critères sont proposés et orientent vers la transformation maligne de la lésion : un nombre élevé de mitoses, des atypies cyto-nucléaires, la présence de foyers de nécrose et un marquage par l’anticorps MiB1 de plus de 30 % des noyaux des mélanocytes (8). • et un nævus de Spitz d’un mélanome spitzoïde. Les critères d’atypies voire de mélanome devant une lésion spitzoïde sont détaillés dans le tableau 3. Tableau 3. Critères histologiques devant faire craindre le diagnostic de mélanome spitzoïde (8). Critères majeurs : • mitoses en profondeur ; • activité mitotique élevée ; • pléomorphisme cellulaire. Critères associés : • une ulcération ; • une asymétrie ; • une grande taille (> 10 mm) ; • une densité cellulaire forte ; • la présence d’amas cellulaires compacts en profondeur ; • une extension hypodermique ; • une inflammation dispersée dans la partie profonde de la tumeur. Dans tous les cas, devant le moindre doute sur une tumeur mélanocytaire, la relecture des lames par un dermatopathologiste aguerri à l’analyse des lésions mélanocytaires de l’enfant est indispensable. Devant le moindre doute sur une tumeur mélanocytaire, la relecture des lames par un dermatopathologiste aguerri est indispensable. Prise en charge Le pronostic du mélanome de l’enfant est considéré comme comparable à celui de l’adulte, à indice de Breslow et localisations à distance équivalents. La prise en charge sur le principe doit se calquer sur celle des recommandations récemment actualisées (9) en termes d’indications opératoires, de marges opératoires, de réalisation de la technique du ganglion sentinelle, de traitement adjuvant et de chimiothérapie. À noter cependant quelques spécificités à l’enfant : • si les mélanomes de l’adulte sont pris en charge en France, le plus souvent par les dermatologues, l’investissement de ces même dermatologues pour le mélanome de l’enfant est moins net. Notamment, dans les mélanomes de mauvais pronostic, la prise en charge est volontiers confiée aux oncologues pédiatres. • La technique du ganglion sentinelle doit être proposée pour les mélanomes de mauvais pronostic (> 1-1,5 mm de profondeur) de l’enfant avec réserve dans certains cas. Dans le cadre des mélanomes sur naevus congénital géant (NCG), la validité de cette technique n’a pas été évaluée. Des cellules mélanocytaires sont présentes dans les ganglions lymphatiques satellites de NCG. Il sera donc difficile de faire la part entre des mélanocytes normaux et malins. La technique du ganglion sentinelle n’ayant pas montré d’intérêt thérapeutique, elle ne paraît donc pas indiquée de façon systématique chez les enfants avec mélanome sur NCG. • Récemment, le suivi d’une petite cohorte d’enfants traités par interféron à forte dose (protocole dit de « Kirkwood ») a montré que ce traitement est mieux toléré par les enfants que par les adultes. Si l’efficacité de cette thérapeutique n’est pas évaluable, tous les enfants traités dans l’étude ont pu poursuivre l’interféron à pleine dose contre moins de 50 % chez les adultes(10). Prévention La prévention primaire du mélanome de l’enfant s’appuie sur différentes mesures basées sur le bon sens. Chez les enfants à fort risque de développer un mélanome, ces mesures ont pour objectif d’éviter l’apparition d’un mélanome pendant l’enfance, mais aussi plus tardivement. Ainsi, chez les transplantés d’organe, la survenue de mélanome paraît exceptionnelle chez l’enfant, alors que les mélanomes chez des adultes jeunes greffés dans l’enfance ne sont pas rares (11). Les mesures habituelles de photoprotection maximale doivent être enseignées en s’appuyant sur les trois grands axes de la photoprotection (12) : • utiliser des vêtement adaptés ; • apprendre à éviter l’exposition solaire ; • et savoir utiliser les écrans photoprotecteurs. Chez les enfants transplantés d’organe, les mesures habituelles de photoprotection maximale doivent être enseignées. La survenue de mélanomes sur nævus congénital ne semble pas liée à l’exposition solaire. Néanmoins, il semble « logique » de proposer cette photoprotection chez un enfant porteur de ce type de lésions. La taille limite du nævus congénital augmentant le risque de développer un mélanome n’étant pas connue, ce discours devrait être tenu chez bon nombre d’enfants porteurs de nævus congénitaux. L’exérèse du nævus est proposée pour les NCG (taille > 20 cm de grand axe). L’objectif est de réduire la masse tissulaire à risque de dégénérescence. Si l’intérêt de ce traitement n’a pas été démontré, il paraît relativement logique de proposer une exérèse maximale de ce type de lésion. Enfin, chez des enfants à risque, il est indispensable d’éduquer les parents à la reconnaissance de lésions suspectes imposant une consultation rapide en dermatologie pour expertise de cette lésion.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :