Publié le 03 juil 2007Lecture 14 min
Pathologie vulvaire : reconnaître et traiter les lésions blanches
L. DEHEN, Hôpital Bichat, Hôpital Saint-Louis, Paris
Le diagnostic des lésions vulvaires blanches est important puisqu’un certain nombre de ces lésions sont d’authentiques états précancéreux et que d’autres sont sexuellement transmissibles. Les étiologies sont multiples et la question qui se pose pour le clinicien est de savoir quand réaliser une biopsie pour une analyse histologique.
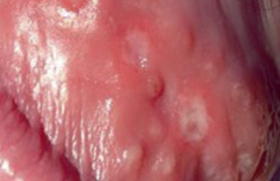
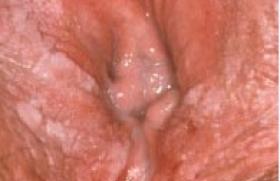
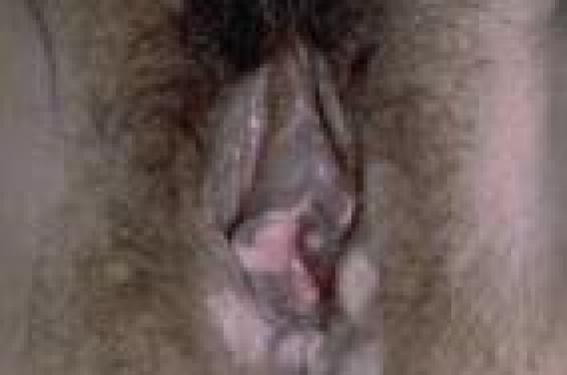
Ces lésions sont découvertes lors d’un examen gynécologique systématique ou bien des signes fonctionnels amènent la patiente à consulter : prurit vulvaire, dyspareunie, brûlures. L’examen clinique permet de préciser si les lésions sont uniques ou multiples, circonscrites ou diffuses. Les lésions blanches de diagnostic clinique Dans un certain nombre de cas, le diagnostic est clinique et la biopsie n’est pas nécessaire. Vitiligo Le vitiligo est une dermatose relativement fréquente qui existe dans toutes les races. L’aspect clinique est celui d’une tache unique ou multiple achromique bien limitée, uniforme, de dimension variable (figure 1). Figure 1. Vitiligo. La région vulvaire est un siège électif de cette achromie d’origine inconnue. Les autres localisations peuvent aider au diagnostic lorsqu’elles sont présentes : paupières, dos des mains, zones de frottement, mais aussi en tout point du tégument. La dyschromie est le seul symptôme cutané. L’épiderme est strictement normal, sans desquamation, ni atrophie, ni sclérose. C’est un placard totalement dépigmenté, sans signe épidermique, totalement asymptomatique. Le vitiligo ne nécessite généralement pas de diagnostic histologique. Toutefois, en cas d’atteinte vulvaire isolée et/ou de prurit associé, une biopsie peut être nécessaire afin d’éliminer un lichen scléreux vitiligoïde (figure 2). Figure 2. Lichen scléreux vitiligoïde (enfant). Condylomes génitaux externes acuminés Les condylomes génitaux externes représentent la plus fréquente des maladies sexuellement transmissibles. Ils sont liés à une infection par les papillomavirus humains à faible potentiel oncogène (HPV 6 et 11, en particulier). Dans leur forme acuminée, ou végétation vénérienne, qui est leur mode de présentation clinique la plus fréquente, les lésions sont exophytiques, plus ou moins kératosiques, blanchâtres, papillomateuses, hérissées de multiples excroissances parfois confluentes en nappes. Plus souvent, le diagnostic différentiel ne se pose pas et la biopsie est inutile. Un bilan est toutefois indispensable. Un bilan loco-régional est réalisé afin d’évaluer et de dépister les sites à risques néoplasiques : col utérin et vagin, qui nécessitent la réalisation d’un frottis cervical et d’une colposcopie. L’examen de la région péri-anale doit se faire de façon systématique en déplissant la muqueuse. Une anuscopie sera réalisée en cas de lésions cliniques péri-anales, de rapports réceptifs anaux et chez les sujets infectés par le VIH. Le dépistage d’autres MST, volontiers asymptomatiques, doit être proposé chez toute patiente qui présente des condylomes vulvaires : prélèvements bactériologiques cervicaux pour recherche de chlamydiae par PCR, sérologie syphilitique, hépatite B et VIH. L’examen du partenaire d’une patiente atteinte de condylomes doit comprendre un examen clinique avec un bon éclairage et une loupe. La péniscopie ne constitue pas une nécessité. L’information de la patiente est un point important. Les délais d’incubation de l’infection à HPV sont très variables, de 3 semaines à plusieurs années. Cela permet d’éviter les malentendus au sein des couples stables. Il faut insister sur la bénignité de l’infection et éviter la confusion condylome, papillomavirus humain et cancer. En effet, si le risque de transformation néoplasique lié à certains types de lésions dues au HPV ne fait pas de doute concernant les lésions du col utérin et parfois les lésions anales, celles-ci ne sont pas établies pour les lésions externes. En effet, contrairement au col utérin, il n’existe pas au niveau vulvaire, de zone de jonction entre deux types d’épithélium, ce qui pourrait expliquer, en partie, la potentialité néoplasique invasive à ce niveau. Le traitement des lésions génitales externes dues au HPV est plus complexe que celui des lésions du col utérin. De plus, il est moins codifié, ce qui explique le grand nombre de méthodes employées. Le caractère fréquemment multifocal et le taux de récidives élevé de ces lésions ajoutent à la difficulté. Le but est de faire disparaître les lésions cliniques, l’éradication virale est illusoire. Il faut moduler l’agressivité thérapeutique car la guérison spontanée est possible, les lésions ont un pronostic bénin et les rechutes sont malheureusement fréquentes. S’il existe une immuno-suppression sévère, il faut la traiter préalablement sinon le contrôle des lésions est très difficile. • Les traitements chimiques font appel à : la podophyllotoxine (Condyline®, Wartec®) qui a progressivement remplacé la podophylline qui était appliquée par le praticien. Elle constitue un bon traitement de première intention des condylomes acuminés externes de petite taille en nombre limité. Elle est appliquée matin et soir 3 jours consécutifs par semaine, pendant 4 semaines pour commencer ; l’acide trichloracétique concentré à 80 % est un traitement classique qui garde des indications et s’utilise en applications locales avec un coton-tige, 1 à 2 fois par semaine pendant 3 semaines. Contrairement à la podophyllotoxine, il n’est pas contre-indiqué chez la femme enceinte. Il peut être responsable de douleurs et d’ulcérations locales. • Les traitements physiques peuvent être utilisés : la cryothérapie est un traitement de choix. Elle est considérée comme un traitement de première intention des lésions externes de petite taille. La fréquence des séances est estimée en fonction des résultats et varie entre une séance par semaine et une séance toutes les 3 semaines. Elle est bien tolérée ; l’électrocoagulation et l’excision chirurgicale sont justifiées devant des lésions isolées ou résiduelles après un traitement chimique par exemple, ou de façon concomitante ; le laser CO2, contrairement aux lésions cervicales où il constitue un traitement de référence, n’est pas un traitement de première intention des condylomes génitaux externes. En effet, il ne résout pas le problème du taux important de récidives et une vaporisation au laser vulvaire étendue est responsable de suites postopératoires douloureuses. Le laser CO2 n’est pas un traitement de première intention des condylomes génitaux externes. • Le traitement immuno-modulateur repose sur l’imiquimod (Aldara®) qui est une molécule disponible dans le traitement des condylomes externes et appartient au groupe des médicaments modificateurs de la réponse immune. Il est capable d’induire in vitro la production d’interféron-a, de TNF et d’autres cytokines. De cette production résulte un effet immuno-stimulant antiviral et antitumoral. L’application se fait 3 fois par semaine, le soir au coucher, avec un lavage soigneux le matin pendant une durée maximale de 16 semaines. L’efficacité de ce traitement est de 77 % chez la femme et de 40 % chez l’homme avec une tolérance acceptable, mais surtout un taux de récidives qui semble inférieur à celui observé avec tous les autres traitements : 13 % à 3 mois, 23 % à 6 mois. La stratégie thérapeutique dépend du type de lésion et de l’atteinte loco-régionale associée. En cas de lésions externes exclusives, on associera des traitements chimiques ou immuno-modulateurs et des traitements physiques. On conseille des rapports avec préservatifs pendant la durée du traitement et pendant une période de sécurité faisant suite à la rémission clinique (environ 2 mois). Lichen scléreux Le lichen scléreux est une dermatose inflammatoire de cause inconnue, dont le siège préférentiel est génital (figure 3). Figure 3. Lichen scléreux typique. Cliniquement, le lichen scléreux associe deux types d’anomalies visibles à l’inspection : modification de la couleur de la muqueuse vulvaire : blancheur brillante, nacrée, volontiers diffuse mais parfois localisée ; modification des reliefs vulvaires : atrophie muqueuse, synéchies interlabiales, effacement et/ou disparition des petites lèvres, synéchie clitoridienne avec aspect encapuchonné du clitoris, synéchie postérieure des petites lèvres source de brides postérieures. Au maximum, on peut observer une disparition complète du relief anatomique vulvaire. La topographie est typiquement vulvaire interne, périnéale et péri-anale. Les signes fonctionnels sont tantôt inexistants, tantôt dominés par un prurit d’intensité variable, intermittent ou permanent, une dyspareunie, une sécheresse vulvaire, plus rarement des brûlures. Le lichen scléreux typique n’impose pas de biopsie. Dans cette forme typique, on peut surseoir à la biopsie vulvaire. Toutefois, une biopsie initiale de confirmation diagnostique peut se discuter d’autant plus que la femme est jeune car cette dermatose vulvaire engage une surveillance à vie. L’évolution du lichen scléreux vulvaire est chronique et récidivante. Le risque évolutif est dominé par le développement d’un carcinome épidermoïde, estimé environ à 5 % des grandes séries rétrospectives de la littérature. Inversement, 70 % des carcinomes épidermoïdes vulvaires sont associés à un lichen scléreux ancien non traité. Le traitement a pour but de soulager la gêne fonctionnelle, d’éviter l’évolution atrophique et de prévenir le développement d’un carcinome épidermoïde. Le traitement est médical, il repose sur les dermocorticoïdes de classe I (Dermoval®, Diprolène®), appliqués quotidiennement pendant au moins 3 mois et/ou jusqu’à rémission clinique complète. Il est ensuite espacé progressivement sur 6 à 12 mois lorsque la régression et la stabilisation clinique sont obtenues, pour être ensuite théoriquement arrêté. En pratique, l’arrêt n’est pas toujours possible compte tenu d’une rémission partielle ou d’une rechute à la décroissance. Un traitement d’entretien à raison de 2 ou 3 applications par semaine est alors nécessaire. Cette corticothérapie locale prolongée est bien tolérée. La surveillance prolongée à vie est nécessaire compte tenu de l’évolution chronique, de la possibilité de rechute asymptomatique et afin de dépister un éventuel carcinome épidermoïde débutant. Les lésions blanches de diagnostic histologique Une leucoplasie est un terme clinique qui définit une plaque blanche plus ou moins épaisse, bien limitée (figure 4). Figure 4. Leucoplasie sur lichen scléreux. Elle impose toujours une biopsie. Elle correspond en effet histologiquement à une hyperplasie épithéliale avec ou sans dysplasie. Une leucoplasie impose toujours une biopsie. Leucoplasie sans dysplasie Le lichen scléreux non compliqué se caractérise histologiquement par une atrophie épithéliale. Toutefois, à côté de cette image classique, l’épithélium peut aussi être hyperplasique. S’y associe une hyalinisation en bande du chorion superficiel et un infiltrat lymphocytaire sous-jacent d’intensité variable. La coloration par l’orcéine met en évidence la disparition des fibres élastiques au sein de cette hyalinisation. Les lésions leucoplasiques survenant sur lichen scléreux sont des lésions cliniquement suspectes et doivent être excisées pour analyse histologique si elles résistent au traitement dermocorticoïde de classe I appliqué quotidiennement pendant 6 semaines. Le lichen plan est une affection cutanéo-muqueuse qui atteint préférentiellement la muqueuse buccale, l’atteinte des muqueuses génitales étant plus rare. Sur les demi-muqueuses, les lésions se présentent typiquement sous forme de plages blanches plus ou moins réticulées, plus ou moins papuleuses (figure 5). Figure 5. Lichen plan. D’autres aspects cliniques sont représentés par une plaque leucoplasique ou un aspect atrophiant et synéchiant blanchâtre, diffus, difficile à différencier d’un lichen scléreux. Le reste, l’examen (bouche, peau) peut retrouver une autre localisation. Le diagnostic est histologique et retrouve une image lichénoïde, c’est-à-dire une vacuolisation des cellules de la basale avec une exocytose lymphocytaire associée à une hyperplasie épithéliale, une hyperkératose et un infiltrat lymphocytaire en bandes du derme superficiel. Le bilan nécessite la réalisation d’une sérologie de l’hépatite C, compte tenu de l’association de lichen plan muqueux et d’infection par le virus de l’hépatite C. Le traitement repose sur les dermocorticoïdes classe I, de façon prolongée. L’évolution du lichen plan vulvaire en carcinome épidermoïde est exceptionnelle, à l’instar de la topographie buccale. L’évolution du lichen plan vulvaire en carcinome épidermoïde est exceptionnelle. Le condylome plan Certaines lésions condylomateuses bénignes se présentent comme des lésions leucoplasiques (figure 6). Figure 6. Condylome plan leucoplasique. C’est l’histologie seule qui permet de conforter le diagnostic de condylome en retrouvant une hyperplasie épidermique sans atypie cellulaire avec des images koïlocytaires en surface. Néoplasies intra-épithéliales vulvaires Le terme de néoplasie intra-épithéliale vulvaire (VIN pour Vulvar intraepithelial neoplasia) désigne des atypies cellulaires et architecturales des kératinocytes. Il existe deux types histologiques de VIN : les VIN différenciées, où les atypies des kératinocytes sont observées uniquement sur les couches kératinocytaires basales (figure 7) ; Figure 7. VIN différenciée : atypies kératinocytaires basales. les VIN indifférenciées où les atypies des kératinocytes sont observées sur toute la hauteur de l’épithélium (figure 8). Figure 8. VIN indifférenciée : atypies kératinocytaires étagées. VIN differenciée C’est une lésion précancéreuse vulvaire qui s’associe et complique un lichen scléreux. Cliniquement, elle se présente comme une lésion volontiers leucoplasique ; en l’absence de traitement, un cancer épidermoïde invasif peut survenir. Si ce risque évolutif est globalement faible (3 à 5 % de transformation maligne observée dans les études rétrospectives), le lichen scléreux vulvaire est toutefois le premier pourvoyeur de carcinome épidermoïde vulvaire : en effet, 70 % des cancers de la vulve surviennent sur un lichen scléreux. Le traitement préventif repose sur le traitement médical et la surveillance à vie des lichens scléreux vulvaires, ainsi que sur l’exérèse chirurgicale avec contrôle histologique de toute lésion rebelle à un traitement dermocorticoïde bien conduit. 70 % des cancers de la vulve surviennent sur un lichen scléreux. VIN indifférenciée Elle est liée à une infection HPV oncogène, on distingue toutefois plusieurs aspects cliniques de pronostics bien différents, alors que la lésion histologique est strictement identique. • La maladie de Bowen vulvaire La maladie de Bowen vulvaire qui survient chez les femmes ménopausées réalise une lésion unifocale leucoplasique (figure 9) ou érytholeucoplasique. Figure 9. Maladie de Bowen. Non traitée, elle évolue toujours vers l’invasion. Environ 30 % des carcinomes épidermoïdes vulvaires surviennent sur une maladie de Bowen. Le traitement repose sur l’exérèse chirurgicale avec une marge de 0,5 cm. Un bilan d’extension de l’infection HPV ainsi qu’une surveillance annuelle de la vulve et la sphère anogénitale s’imposent. • La papulose bowenoïde Elle s’observe chez la femme plus jeune et son évolution invasive est très rare. L’aspect clinique est celui de papules ou de macules de couleurs variables volontiers multifocales (figure 10). Figure 10. Papulose bowenoïde. Malgré une histologie inquiétante de carcinome épidermoïde in situ avec des atypies kératinocytaires étagées sur toute la hauteur de l’épithélium, l’évolution est majoritairement bénigne mais volontiers récidivante. L’évolution invasive, inférieure à 5 % des cas, est observée dans des formes diffuses extensives en nappe et en cas d’immunodépression (VIH, lymphopénie CD4, chimiothérapie, hémopathie). Le bilan de l’infection HPV repose sur le frottis cervical, la colposcopie et l’anuscopie en cas de lésions péri-anales ou s’il existe une immuno- dépression associée. Il est nécessaire aussi de rechercher une MST associée. Le traitement doit être conservateur. Le traitement est difficile car les lésions sont multifocales et les rechutes fréquentes. Le traitement par vaporisation du laser CO2 trouve ici une bonne indication, compte tenu de la destruction de lésions multiples sans mutilation. En cas de lésions douteuses ou résistantes, on peut avoir également recours à une exérèse chirurgicale limitée si elle n’est pas mutilante. Pour chaque patiente, il faudra bien prendre en compte le risque de transformation en fonction de l’aspect clinique et du degré d’immunosuppression. L’imiquimod, la photothérapie dynamique et la vaccination anti-HPV font actuellement l’objet d’évaluation. La surveillance clinique régulière de ces patientes, tant au niveau vulvaire qu’au niveau cervical, est indispensable. Points forts Il faut biopsier toutes les lésions leucoplasiques afin de dépister et traiter les lésions précancéreuses vulvaires. Il existe deux types d’état précancéreux épithéliaux (VIN) à l’origine des carcinomes épidermoïdes vulvaires : – les VIN différenciées, associées au lichen scléreux à l’origine de la grande majorité des carcinomes ; – les VIN indifférenciées, HPV induites, dont la plus fréquente est la papulose bowenoïde très rarement à l’origine d’un carcinome invasif, et la maladie de Bowen, plus rare, mais qui évolue toujours vers l’invasion.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :