Publié le 22 juin 2023Lecture 7 min
Le point sur l’épidémie de Monkeypox en 2023
Catherine FABER, d’après la présentation de G. Monsel, hôpital de la Pitié-Salpêtrière, Paris
L’année 2022 a connu la plus grande épidémie mondiale d’infection due au virus Monkeypox (MPXV). Désormais désignée sous le terme «mpox», cette zoonose a été considérée par l’Organisation mondiale de la santé (OMS) comme une urgence de santé publique internationale de juillet 2022 à fin janvier 2023.
Le MPXV, qui appartient au genre Orthopoxvirus de la famille des Poxviridae, a été identifié en 1958 au Danemark chez des singes. À la suite du premier cas d’infection humaine rapporté en 1970 en République démocratique du Congo (RCA), le mpox y est devenu endémique et s’est propagé dans d’autres pays d’Afrique centrale et de l’Ouest(1). Il est resté cantonné au continent africain jusqu’en 2003, année durant laquelle 47 cas ont été recensés aux États-Unis chez des patients infectés par des chiens de prairie qui avaient eux-mêmes été infectés par des rongeurs importés illégalement du Ghana. Entre 2018 et 2021, quelques cas sporadiques ont été signalés aux États-Unis, au Royaume-Uni, en Israël et à Singapour. En mai 2022, le Royaume-Uni a signalé un premier cas confirmé importé du Nigéria et des cas groupés sont survenus au Portugal, principalement chez des hommes ayant des rapports sexuels avec des hommes (HSH). En France, le premier cas suspect a été signalé le 19 mai 2022.
Du 1er janvier 2022 au 23 février 2023, l’OMS a recensé 86 127 cas de mpox dans le monde avec 97 décès déclarés. Les régions des Amériques et de l’Europe ont été les plus touchées (respectivement 58 532 cas et 14 décès, 25 843 cas et 5 décès). En Europe, c’est en Espagne que le plus grand nombre de cas a été déclaré, devant le Royaume-Uni, l’Allemagne et la France qui a compté environ 4 000 cas, dont 2 500 en Île-de-France. En Afrique, il y a eu probablement beaucoup plus de cas que les 1 382 signalés (sous-déclaration). Les autres régions ont rapporté entre 40 (Sud-Est asiatique) et 248 cas (Pacifique occidental). Après un pic atteint pendant l’été 2022, une décroissance rapide de l’épidémie s’est produite au niveau mondial. Durant la semaine précédant le 23 février, seulement quelques cas ont été déclarés en Europe, en Afrique et dans la région Pacifique occidental, et aucun dans les autres régions à l’exception des Amériques (233 cas sur un total de 247 dans le monde). La RCA, le Pérou et la Colombie demeurent les seuls pays où l’incidence du mpox a augmenté (+50%). EnFrance,il n’y a a priori plus aucun cas, mais on ne peut pas formellement écarter la persistance de cas non diagnostiqués.
Plusieurs facteurs sont proposés pour expliquer comment la flambée de l’épidémie a été contenue(2-4). Le premier est la modification des comportements des HSH, population dans laquelle la quasi-totalité des cas– 96 % à 100 % selon les études(5,6) – a été diagnostiquée. La mise en place rapide d’un vaccin efficace grâce à une bonne communication dans les groupes à risque peut aussi avoir contribué à la dynamique de l’épidémie. De même que la rapidité de la prise en charge des patients à l’hôpital et dans les CEGIDD*, et leur isolement au domicile pendant 21 jours à partir du début des symptômes jusqu’à la cicatrisation complète des lésions cutanéo-muqueuses (disparition des croûtes). Enfin, l’hypothèse d’une diminution de la pathogénicité du MPXV est avancée.
FORME CLASSIQUE VERSUS NOUVELLE FORME
Les caractéristiques épidémiologiques et cliniques de la forme de mpox observée lors de la pandémie diffèrent de celles de la forme classique(7). Cette dernière survient par cas sporadiques et épidémies dans les régions endémiques en Afrique, et affecte essentiellement les enfants et les adultes jeunes. Sa transmission se fait d’abord lors d’un contact avec un animal infecté puis de personne à personne, avec une dissémination principalement intrafamiliale. Dans la nouvelle forme de mpox, la transmission est exclusivement interhumaine. Elle a lieu lors d’un contact direct cutanéo-muqueux avec un patient infecté, le plus souvent au cours de rapports sexuels non protégés et, parfois, par les sécrétions respiratoires. La transmission de l’homme à l’animal semble possible comme le suggère le cas rapporté de contamination d’un chien vivant avec un couple d’HSH atteint de mpox(8).
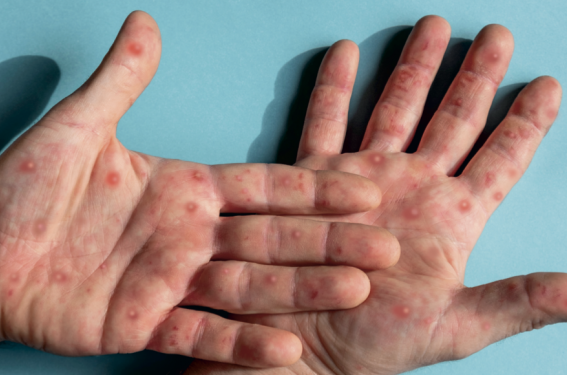
Sur le plan clinique, la forme classique de l’infection se manifeste par une éruption plus disséminée évoluant en une seule poussée. Dans la nouvelle forme, la distribution des lésions est atypique. Celles-ci sont à prédominance muqueuse, d’âge différent et moins nombreuses. Les lésions primaires apparaissent entre 3 et 14 jours après le contage infectant et ont une localisation variable selon le type de rapports sexuels (génital, anal, buccal). Il s’agit de pustules ombiliquées qui deviennent ulcéro-nécrotiques et sont souvent associées à des adénopathies inflammatoires extrêmement douloureuses. Les lésions secondaires siègent sur tout le corps, peuvent être très importantes par exemple chez les patients infectés par le VIH. Dernières différences entre les deux formes de mpox : les clades 1 et 2 du virus sont en cause dans la forme classique et le clade 3 dans la mpox pandémique dont la mortalité est, par ailleurs, nettement moins élevée (0,025 % contre 1›%-15 %)(7).
Lésion ombiliquée de la verge chez un patient atteint de mpox.
RECOMMANDATIONS ACTUELLES
Le diagnostic du mpox est avant tout clinique. La PCR est recommandée en cas de symptomatologie atypique ou dans le contexte d’une contamination non caractérisée (cas suspect). La situation ayant changé, on peut considérer aujourd’hui qu’il est licite de confirmer le diagnostic par PCR. Ce test est réalisé sur des prélèvements par écouvillon d’une lésion muqueuse ou cutanée, envoyés en triple emballage dans un laboratoire de sécurité de niveau 3. Les coïnfections avec des infections sexuellement transmissibles (IST) sont fréquentes (environ 30 % des patients), et nombre d’entre elles peuvent mimer le mpox. Pour faire le diagnostic différentiel, on recommande donc de réaliser des sérologies VIH, VHB, VHC et syphilis, et une PCR Chlamydia trachomatis/gonocoque sur premier jet, d’emblée si possible. À la fin de la période d’isolement, il est important que le patient bénéficie d’une consultation de santé sexuelle pour un bilan IST complet. Un traitement syndromique probabiliste des autres IST peut être discuté : l’association ceftriaxone/doxycycline dans les formes urétrales et dans les formes anales sans lésions cutanées visibles ; le valaciclovir en cas de doute sur un herpès dans les formes anales avec lésions vésiculo-pustuleuses périanales ; une injection unique de benzylpénicilline en présence d’une ulcération unique évoquant une syphilis.
La surveillance de la dynamique de l’épidémie repose sur la déclaration obligatoire à l’Agence régionale de santé des cas confirmés, probables ou possibles (selon la définition de Santé publique France), à l’aide du formulaire Cerfa actualisé disponible en ligne. Un arrêt de travail est prescrit si le télétravail est impossible. Sont également recommandés le port d’un masque, de vêtements couvrants et de gants ou de pansements sur les lésions en cas de sortie et le port du préservatif lors des rapports sexuels jusqu’à 8 semaines après la fin de la guérison complète.
Le traitement du mpox est essentiellement symptomatique. Il inclut si nécessaire des antalgiques de palier 1 à 3 selon l’intensité de la douleur, une antibiothérapie en cas d’urétrite, de rectite ou d’impétiginisation. Les corticoïdes et les anti-inflammatoires non stéroïdiens sont évidemment contre-indiqués. Chez les patients immunodéprimés hospitalisés, avec une forme grave, un traitement par tecovirimat peut être discuté au cas par cas. Cet antiviral également utilisé contre la variole et la vaccine doit être débuté le plus tôt possible pour une durée de 14 jours. En termes de prévention vaccinale, les deux vaccins de 3e génération disponibles (Imvanex® et Jynneos®) sont administrés à raison de deux doses dans un délai minimum de 28 jours, d’une dose si le patient a été vacciné contre la variole et, chez l’immunodéprimé, de trois doses ou de deux doses s’il a déjà eu le vaccin antivariolique. La vaccination peut se faire en préexposition dans les groupes à haut risque ou en postexposition chez les personnes con-acts à risque, idéalement dans les 4 jours et au maximum 14 jours après le premier contact(9). En France, d’après les données du ministère de la Santé, 144 725 doses de vaccins avaient été administrées au 20 février 2023. La cible étant estimée à 250 000 personnes, ce nombre devrait atteindre 500 000 doses. On en est encore loin. Il n’est donc pas illégitime de s’interroger sur le risque de nouvelle épidémie de mpox liée à une vaccination insuffisante des groupes à risque.
* Centres gratuits d’information, de dépistage et de diagnostic des infections par les virus de l’immunodéficience humaine, des hépatites virales et des infections sexuellement transmissibles.
Rencontres de la dermatologie-vénéréologie organisées par le Syndicat national des dermatologues- vénéréologues, les 2-3 mars 2023. Table ronde « Retours sur les épidémies émergentes».
D’après la présentation de G. Monsel, hôpital de la Pitié-Salpêtrière, Paris
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :