Publié le 28 jan 2013Lecture 11 min
Que faire devant un patient psoriasique demandant un traitement par biothérapie ?
O. DEREURE, Hôpital Saint-Éloi, CHU de Montpellier

Cette situation n’est en effet pas si rare et le sera très vraisemblablement de moins en moins, notamment en raison du développement sans précédent des moyens d’accès à l’information, mais également de la montée en puissance des associations de patients qui informent de façon très précise leurs membres. Répondre à une demande de mise sous biothérapie requiert l’instauration d’un débat avec le patient et d’y consacrer le temps nécessaire.
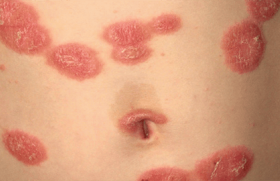
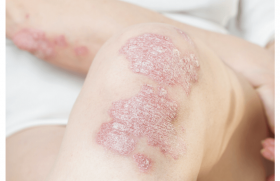
Combien de fois avons-nous entendu cette question : « J’ai entendu parler de nouveaux traitements du psoriasis : pourrais-je en bénéficier ? ». La réponse n’est ni toujours évidente ni univoque et va devoir être adaptée à chaque cas particulier. Cette démarche de « demande » de traitement s’inscrit en outre dans un mouvement beaucoup plus vaste initié il y a quelques années. D'abord assez spécifique au psoriasis, puis actuellement plus large, il voit le patient remis au centre de sa propre prise en charge et acteur décisionnel lucide et informé de la stratégie thérapeutique. Cela fait partie intégrante de ce qu’on appelle désormais l’« éducation thérapeutique du patient ». Il faut donc nous y préparer et apprendre à devoir expliquer, voire argumenter nos choix et, le cas échéant, nos refus, face à des patients de plus en plus exigeants, qui estiment être bien informés (qui le sont peut-être quantitativement mais pas forcément qualitativement) et qui finissent parfois par considérer le prescripteur comme un simple exécutant de leurs desiderata. Explications, dialogue et démythification doivent demeurer les maîtres mots de la relation patient/thérapeute, qui doit rester un colloque singulier aboutissant à une décision consensuelle et médicalement justifiée. Le terme ultime de cette relation est l’optimisation de l’observance thérapeutique. Le praticien doit se garder de deux attitudes opposées tout aussi inadéquates l’une que l’autre, qui sont, d’une part, un possible agacement vis-à-vis de la demande pouvant paraître empiéter sur son domaine de compétence, voire remettre en cause implicitement ses compétences professionnelles, ou, d’autre part, une attitude de soumission aux décisions du patient quand celles-ci sont exprimées de façon suffisamment péremptoire. Dans les deux cas, la démarche thérapeutique s’en retrouve viciée, et parfois de façon tout à fait inconsciente et en toute bonne foi. N’oublions pas enfin qu’en cas de désagrément lié au traitement, c’est le prescripteur qui sera éventuellement mis en cause et qu’il a donc tout intérêt à ne pas se laisser imposer un traitement quand il a l’impression que le ratio bénéfice/ risque n’est pas optimal et que d’autres solutions potentiellement moins risquées et mieux connues sont possibles. Devant une telle demande et afin d’éviter au maximum les différentes difficultés qu’elle peut générer, plusieurs étapes doivent guider l’attitude du praticien. Étape exploratoire : dans quel contexte s’inscrit cette demande ? Ce point est capital pour bien comprendre les tenants et aboutissants de la demande et surtout ceux que le patient évitera d’aborder directement avec vous, mais qu’il faut savoir décrypter. Passé le premier mouvement (éventuel) d’humeur face à cette demande (car si vous ne lui avez pas encore proposé de traitement biologique, c’est peut-être que vous considérez que vous aviez de très bonnes raisons…), il est nécessaire d’explorer certains points. Comment a-t-il été informé de l’existence de ces produits (autre patient recevant ce type de traitement, association de patients, médias, Internet, amis, autres médecins, etc.) ? Qu’en sait-il exactement ? A-t-il été informé de leur profil d’efficacité et de tolérance ? De leur prix ? De leurs indications spécifiques telles qu’elles sont définies par l’AMM européenne ? Pense-t-il que ces produits vont le « guérir » définitivement ? Quelle est la « force » et la motivation réelle de cette demande ? Qu’est-ce qui lui fait penser que ce traitement peut, voire doit être envisagé dans son cas précis ? Quelle est son opinion sur son traitement actuel et s’il n’en est pas insatisfait, pourquoi fait-il cette demande ? Est-il motivé par une insatisfaction ou une lassitude visà- vis du traitement actuel ou par l’attrait de la nouveauté et des fantasmes qui peuvent lui être attachés ? La situation sera également très différente si la demande est faite auprès de son dermatologue « habituel » ou auprès d’un « nouveau » dermatologue, soit à l’insu du premier (et il faudra poser spécifiquement la question), soit introduite par l’intermédiaire de son dermatologue traitant, mais qui n’exprime pas une opinion spécifique sur l’opportunité d’un tel traitement. Cette dernière situation est assez fréquemment rencontrée par le dermatologue hospitalier examinant un nouveau patient adressé par son dermatologue traitant qui signale dans son courrier de liaison qu’il adresse le patient pour un éventuel traitement par biothérapie. Un contact direct est assez souvent nécessaire pour en savoir plus sur le contexte de cette demande quand celui-ci n’est pas évident. Dans certains cas, la demande exprimée par le patient peut essentiellement témoigner de sa frustration par rapport à sa maladie et son traitement, voire signifier qu’il considère qu’il n’est pas ou plus pris en charge de façon adéquate. Il faudra alors essayer de comprendre les raisons qui sous-tendent ce sentiment, qui ne sera d’ailleurs pas forcément levé par un traitement récent et maximaliste. Parfois, le thérapeute pourra même avoir l’impression que cette demande est l’expression d’une certaine perte de confiance, alors que c’est probablement en réalité tout le contraire (le patient ne lui demanderait pas son avis dans ce cas), et un vrai malentendu peut s’installer. Dans d’autres cas, sans doute plus fréquents, la demande ne relève que de la volonté d’en savoir davantage sur les évolutions thérapeutiques récentes, la demande de traitement n’étant en fait qu’une demande d’informations plus ou moins déguisée, plutôt que de mise en pratique. La demande du patient est également l’occasion de refaire le point sur son « parcours » thérapeutique général depuis le début de sa prise en charge de son psoriasis, et ce d’autant plus que la demande est faite auprès d’un « nouveau » dermatologue qui doit reconstituer ce parcours avant de prendre une quelconque décision. En effet, il s’agit d’une affection chronique où une certaine routine thérapeutique, pas toujours bonne conseillère, peut s’installer et où chacun finit par se contenter d’un résultat moyen, voire médiocre, parfois par lassitude. Une demande de « rupture » thérapeutique n’est pas forcément une mauvaise chose, même si elle n’aboutit pas toujours à la prescription de la molécule initialement visée. Toutes ces précautions sont nécessaires compte tenu du profil des molécules en question et des recommandations qui s’y attachent, indiquant clairement qu’elles doivent continuer à être réservées à certaines situations. Étape informative : réexposer les caractéristiques et indications des biothérapies... et des autres traitements ! L’information reçue par nos patients est souvent tronquée, incomplète, voire erronée. C’est au dermatologue qui reçoit la demande de repérer ces manques, erreurs, voire mythes, et de délivrer à l’inverse une information concise mais exacte en présentant les différents types de molécules (anticorps anti-TNFα et récepteur soluble, anticorps anti-IL-12/IL-23), en insistant sur les faits (efficacité et tolérance à court et moyen terme, en séparant bien les risques potentiels, notamment cutanés, chez les patients psoriasiques ayant reçu des UV, et les risques identifiés dans des indications différentes, plus anciennes)(1-6). Il lui faudra expliquer la nécessité d’explorations et d’un éventuel traitement préalable (en cas de suspicion de tuberculose latente)(7), qui peut avoir ses propres effets indésirables, les modalités d’emploi et de surveillance, les contre-indications et limitations d’emploi (AMM européenne actuellement restreinte au psoriasis modéré à sévère en cas d’échec, de contreindication ou d’effets indésirables à au moins deux traitements systémiques préalables parmi photothérapie, méthotrexate et ciclosporine). Il faudra informer le patient des incertitudes concernant le maintien d‘efficacité et la tolérance à long terme et l’influence sur le cours général de la maladie (malgré leur impact thérapeutique majeur, les biothérapies ne « guérissent » pas définitivement le psoriasis). L’action des traitements biologiques sur les comorbidités du psoriasis, comme maladie inflammatoire à retentissement systémique, notamment métabolique et cardiovasculaire, commence à se préciser et pourra être mentionnée, mais ce point ne concerne pas tous les patients. Enfin, le praticien pourra s’appuyer sur des brochures d’information éditées par les différentes compagnies pharmaceutiques distribuant les biothérapies. C’est également l’occasion de refaire brièvement le point sur les autres traitements systémiques du psoriasis et de leurs positions respectives dans la stratégie thérapeutique générale de la maladie, en insistant sur certains points tels l’ancienneté de certaines molécules et le recul important dont on dispose maintenant en ce qui concerne leur tolérance. Étape décisionnelle : peut-on/faut-il accéder à la demande du patient ? Cette demande peut être parfaitement légitime et ce n’est pas parce qu’elle n’émane pas d’un professionnel de santé qu’il faut la considérer a priori comme invalide ! Toute demande de ce type doit être prise en compte et discutée avec tout le temps et le sérieux nécessaires, notamment en raison des frustrations et difficultés qu’elle peut en fait révéler. Il ne s’agit que d’une demande et non d’un diktat et, sauf cas d’espèce, le patient reconnaît en réalité implicitement que le thérapeute continue à bénéficier de sa confiance et doit rester le seul décisionnaire en la matière. Ce dernier doit alors effectuer un délicat travail d’appréciation de l’indication de biothérapie, qui ne peut se résumer à l’application basique des règles de l’AMM. Ces règles sont d’ailleurs suffisamment vagues pour laisser une certaine latitude, notamment en ce qui concerne l’échec et la tolérance des autres traitements systémiques (échec à quel point ? échec au bout de combien de temps minimal de traitement ? effet secondaire de quel grade ?). S’il y a bien entendu des situations évidentes, d’autres cas sont nettement plus discutables et le thérapeute doit intégrer toutes les informations reçues lors de l’étape exploratoire et les combiner aux données « objectives » : extension de la maladie (surface corporelle atteinte, voire PASI), évolutivité, topographie des lésions (notamment lésions unguéales gênantes dans certaines professions) (figures 1 et 2), existence de comorbidités ou d’un rhumatisme psoriasique, contre-indications de principe aux biothérapies, données de l’AMM des biothérapies (avec leurs imprécisions) reprises par les recommandations européennes(8) et plus « subjectives ». Figure 1. Psoriasis en plaques « classique ». Figure 2. Psoriasis unguéal : une bonne indication des biothérapies. Il faudra apprécier la dégradation de qualité de vie liée à la maladie (DLQI, syndrome dépressif, etc.)(9). Interviendront aussi dans la décision la compliance prévisible, l’âge du patient, l’existence ou non d’une contraception ou d’un désir de grossesse chez la femme, etc. Chaque cas est particulier et nécessite une discussion claire avec le patient, où le thérapeute explique sa décision au patient qui peut lui répondre. Rien n’oblige à prendre une décision dans l’urgence, sauf cas très particulier. Il faut insister sur le fait qu’une décision prise à un certain moment n’engage en rien l’avenir dans cette affection au comportement imprévisible. Globalement, la décision sera : • Oui, il s’agit d’une bonne indication théorique de biothérapie et il faudra alors : 1) réaliser le bilan préthérapeutique habituel et les vaccinations nécessaires ; 2) choisir la molécule ; 3) initier le traitement ; 4) planifier le suivi à court terme ; 5) rappeler les risques potentiels et les signes d’alarme correspondants ; 6) remettre une documentation spécifique ; 7) informer tous les correspondants intervenant dans la prise en charge du patient. • Non, ce n’est pas encore le moment d’une biothérapie, car la maladie ne le justifie pas dans les circonstances présentes, ou les autres traitements systémiques n’ont pas été pleinement utilisés ; il faut savoir alors anticiper la déception éventuelle du patient et essayer de la désamorcer en laissant une porte ouverte pour l’avenir. L’écoute et une présentation positive de la décision ont alors une place fondamentale. • Non, car il existe des contreindications manifestes, soit médicales, soit d’autre nature (mauvaise compliance prévisible, notamment ce qui est peu compatible avec l’utilisation de ces molécules), et le débat peut devenir difficile ; un avis extérieur est alors souhaitable. Conclusion L‘introduction des biothérapies est souvent l’occasion d’un renouveau des relations dermatologue/patient psoriasique, qui illustre bien ce dialogue bidirectionnel. Il doit s’instaurer afin d’aboutir certes à un consensus, mais un consensus où le prescripteur reste décideur car responsable in fine de sa prescription et de ses conséquences. Pédagogie et analyse restent les bases de cette démarche, et la vraie question est : le dermatologue va-t-il trouver le temps d’appliquer ces principes ? Mais il s’agit d’un autre débat, plus difficile… !
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :