Publié le 10 fév 2013Lecture 7 min
Diagnostic mycologique des onychomycoses des orteils
M. FEUILHADE DE CHAUVIN, Laboratoire de mycologie, hôpital Saint-Louis, Paris
L’examen clinique des lésions des ongles des orteils permet souvent d’évoquer une origine mycosique. Pour cela, il est essentiel de connaître les différentes formes d’onychomycoses. Cependant, afin de confirmer le diagnostic et de déterminer précisément l’agent fongique en cause, un examen mycologique est indispensable.
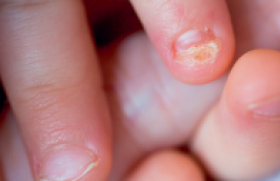
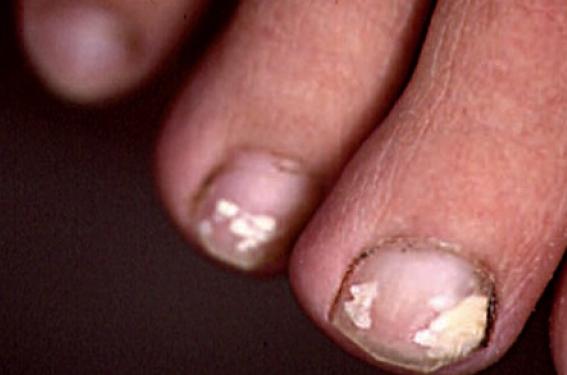
Les onychomycoses constituent une pathologie fréquente et sont responsables d’une onychopathie sur deux, pour laquelle le patient demande un avis. Trois types d’agents fongiques peuvent être à l’origine d’une onychomycose : les dermatophytes, certaines moisissures et des levures du genre Candida. Au niveau des ongles des orteils, les dermatophytes sont responsables dans plus de 90 % des cas, les moisissures dans moins de 5 % des cas ; les candidoses sont très rares. Les onychomycoses évoluent de façon subaiguë ou chronique et ne guérissent jamais sans un traitement spécifique. Dermatophytes : le plus souvent une atteinte latéro-distale Les onychomycoses dues aux dermatophytes touchent 3 à 15 % de la population. Très rare chez l’enfant, la fréquence de cette pathologie augmente avec l’âge (près d’un sujet sur deux de plus de 60 ans selon certains auteurs). Les dermatophytes sont des champignons filamenteux qui ont une grande affinité pour la couche cornée de la peau et pour la kératine de l’ongle. Ils parasitent les ongles selon trois modalités : atteinte latéro-distale, proximale ou superficielle. L’onychomycose à dermatophytes résulte d’une extension aux ongles des orteils d’une dermatophytose cutanée du pied (« pied d’athlète ») à partir d’une atteinte des espaces inter-orteils et de la plante (figures 1 et 2). Un seul pied ou les deux pieds peuvent être atteints. Aussi, est-il indispensable d’examiner les deux pieds en présence d’une atteinte unguéale ! Le pied d’athlète résulte d’une contamination inter-humaine dans les lieux chauds et humides où de nombreuses personnes marchent pieds nus : salle de bains, douche commune, salle de sport, piscine, hammam, etc. Elle se fait par l’intermédiaire de petites squames infectées abandonnées sur le sol ou les tapis de sport par simple frottement des pieds d’un patient ayant une dermatophytose. La pénétration du dermatophyte, présent dans les squames, est favorisée chez le patient par une modification de la couche cornée due à l’humidité et aux microtraumatismes. Figure 1. Atteinte plantaire à dermatophytes débutante. Figure 2. Atteinte plantaire à dermatophytes. Figure 3. Onychomycose à dermatophytes : atteinte latéro-distale. Les deux espèces les plus souvent retrouvées sont Trichophyton rubrum (85-90 % des cas) et Trichophyton mentagrophytes variété interdigitale. Plus rarement, on retrouve Epidermophyton floccosum (cosmopolite), Trichophyton violaceum chez des patients originaires du Maghreb et du Moyen- Orient ou Trichophyton soudanense chez des patients originaires d’Afrique noire. L’atteinte latéro-distale hyperkératosique sous-unguéale est la plus fréquente. Le dermatophyte pénètre au niveau de la jonction entre la pulpe de l’orteil et le lit de l’ongle qu’il envahit en progressant du bord libre de l’ongle vers la zone matricielle et entraîne une hyperkératose réactionnelle (figure 3). Puis la tablette unguéale se détache (onycholyse). L’ongle peut prendre alors une couleur jaunâtre ou polychrome. L’évolution sans traitement s’effectue vers une onycho-mycodystrophie totale. Les autres formes cliniques d’onychomycoses dermatophytiques • La leuchonychie sousunguéale proximale Elle se manifeste par une zone blanche (leuconychie) profonde au niveau de la lunule (figure 4). Plus rare chez les patients en bonne santé, ce type de lésions se retrouve plus souvent chez les patients immunodéprimés (greffes d’organe, corticothérapie à forte dose, sida). Elle est due le plus souvent à T. rubrum. • L’onychomycose superficielle (figure 5) Le dermatophyte en cause (fréquemment Trichophyton mentagrophytes variété interdigitale) pénètre directement dans la tablette unguéale à la suite d’un traumatisme ou par chevauchement sur l’ongle d’un orteil atteint. Figure 5. Onychomycose à dermatophytes : leuconychie superficielle. Figure 4. Onychomycose à dermatophytes : atteinte proximale. Cinquante pour cent des onychopathies ne sont pas fongiques. Diverses dermatoses peuvent aussi entraîner des lésions unguéales cliniquement trompeuses (traumatisme, psoriasis, etc.). C’est pourquoi l’interrogatoire, l’examen des deux pieds ou des mains sont importants pour rechercher des lésions cutanées évocatrices d’une dermatophytose ou d’une autre pathologie cutanée, ou constater qu’il n’y a pas d’atteinte cutanée associée à l’onychopathie. Dans le cas d’une dermatophytose, il y a des lésions cutanées associées et l’examen découvre la présence d’un érythème et d’une desquamation parfois fissurée entre les orteils, d’une desquamation ou d’une hyperkératose des plantes et des bords des pieds ou la présence de vésiculo-bulles sur les mêmes sites, mais dans ce cas atteignant un seul pied. Lors du découpage de la tablette unguéale décollée, il existe un aspect très friable de l’hyperkératose du lit de l’ongle, orientant vers une onychomycose. Les Candida La plupart des Candida sont des levures saprophytes de l’homme (tube digestif, vagin, peau). Candida albicans, absent de la peau saine, est l’espèce généralement responsable des atteintes cutanées et des onychomycoses. Les onychomycoses à Candida représentent 15 % des onychomycoses. Les ongles des doigts sont atteints préférentiellement (> 50 % des onychomycoses des doigts) (figure 6), mais l’atteinte des ongles des orteils reste très rare. L’examen direct du prélèvement unguéal montre la présence de pseudofilaments (forme pathogène du Candida) en cas d’onychomycose à Candida. Aussi, l’isolement des autres espèces de Candida non albicans (C. parapsilosis, C. guillermondii) n’est généralement le témoin que d’une simple colonisation d’une onychopathie d’autre étiologie. Figure 6. Onychomycose à Candida albicans. Les moisissures : plus rares et plus difficiles à traiter Les infections unguéales dues à des moisissures sont rares (2,5 à 6 % des onychomycoses). Cependant, il faut savoir que certaines espèces (Scytalidium hyalinum et Scytalidium dimidiatum) ont un comportement proche des dermatophytes. Ces moisissures phytopathogènes n’existent que dans les régions tropicales et subtropicales (Antilles, Afrique noire, Asie, Maghreb). Elles sont à l’origine d’intertrigo inter-orteils, d’hyperkératose palmo-plantaire et d’onychomycose distale hyperkératosique des orteils et des doigts similaires aux lésions dermatophytiques. Figure 7. Onychomycose à dermatophytes des doigts. En zone d’endémie, 40 % des atteintes fongiques des pieds sont dues à ces moisissures. Les autres moisissures (Fusarium, Scopulariopsis, Aspergillus, Penicillium, etc.) peuvent parasiter transitoirement une hyperkératose sous-unguéale, quelle qu’en soit l’origine. Aussi, est-il banal d’en retrouver après mise en culture d’un prélèvement. Cependant, ces moisissures peuvent devenir des pathogènes de la tablette unguéale en cas d’altération d’un ongle après un traumatisme ou suite à une pathologie dermatologique. La lésion peut débuter par une leuconychie superficielle crayeuse et s’étendre ultérieurement à la tablette unguéale et à la matrice de l’ongle. Le diagnostic d’une onychomycose à moisissure doit reposer sur des critères biologiques très stricts. En effet, le traitement des onychomycoses dues à des moisissures est particulièrement difficile, car ces dernières ne sont pas sensibles aux médicaments antifongiques actifs sur les dermatophytes ou les levures. Conclusion L’examen clinique attentif du patient (regarder les deux pieds et les mains [figure 7]) et l’interrogatoire apportent des arguments soit pour soupçonner une onychomycose, soit pour évoquer un autre diagnostic d’onychopathie. Seul le résultat d’un examen mycologique effectué dans de bonnes conditions et par un préleveur expérimenté confirmera ou infirmera le diagnostic d’onychomycose. Le traitement des onychomycoses à dermatophytes • Une onychomycose à dermatophytes ne guérit jamais spontanément. • Le diagnostic doit être confirmé par un examen mycologique et les localisations cutanées associées doivent être recherchées. • Le traitement doit tenir compte de l’importance de l’envahissement fongique de l’appareil unguéal : – lorsque le tiers proximal de la tablette est épargné et que l’onychomycose reste modérée, il est recommandé d’utiliser un vernis antifongique qui permet la diffusion du principe actif dans la tablette unguéale. Les deux principales molécules antifongiques utilisées sont l’amorolfine et le ciclopirox. Deux vernis à base de ciclopirox sont remboursés à 30 % : Mycoster® et Onytec®. Les vernis à base de ciclopirox doivent être appliqués une fois par jour, de préférence le soir. Le traitement devra être poursuivi pendant la durée recommandée de 9 à 12 mois jusqu’à la repousse totale de l’ongle sain (9-12 mois pour un ongle de gros orteil, 4- 6 mois pour un ongle du pouce) ; – s’il existe une atteinte matricielle ou une atteinte hyperkératosique sévère, il est nécessaire d’effectuer une avulsion mécanique ou chimique de la tablette unguéale et de l’hyperkératose sous-unguéale et d’associer un traitement antifongique par voie générale.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :