Publié le 27 fév 2019Lecture 7 min
Dermatite atopique - De la clinique à la prise en charge
Michèle DEKER, Paris
Congrès JDP
Les définitions de la dermatite atopique (DA) se suivent, sans parvenir à une définition universellement reconnue. La raison en est peut-être qu’il existe différents sous-types, que la recherche parviendra à démembrer. Les nouveaux axes de développement des thérapeutiques y contribueront certainement.
A la recherche d'une définition universelle
Il n’existe pas de critères diagnostiques satisfaisants de la dermatite atopique (DA). La définition de Hafner et Rajka (1980) associe 3 critères majeurs – prurit, aspect de lichénification des plis ou atteinte du visage chez l’enfant, chronicité, histoire d’atopie – et 3 parmi plusieurs critères mineurs, difficiles à utiliser en pratique quotidienne – xérose, prurit à la transpiration, kératocônes, etc. Ces critères ont été revus par l’United Kingdom Working Party dans le sens d’une simplification et d’une meilleure adaptation à la DA de l’enfant ; ils comportent toujours le prurit associé à 3 autres critères : atteinte des plis de flexion et dermatose des joues chez l’enfant, notion d’atopie, peau sèche, etc.
En 2014, une autre stratégie diagnostique en 4 étapes a été élaborée par un groupe d’experts nord-américains :
• rechercher les critères indispensables : prurit, lésions élémentaires d’eczéma, topographie des lésions (plis de flexion, convexités chez l’enfant) ;
• rechercher les critères importants : début précoce de la dermatite, notion d’atopie (antécédents ou dosage des IgE), xérose ;
• rechercher les critères associés : dermographisme blanc, pityriasis alba, kératose pilaire, etc.
• éliminer un diagnostic différentiel : gale, ichtyose, psoriasis, lymphome cutané, photodermatose, etc.
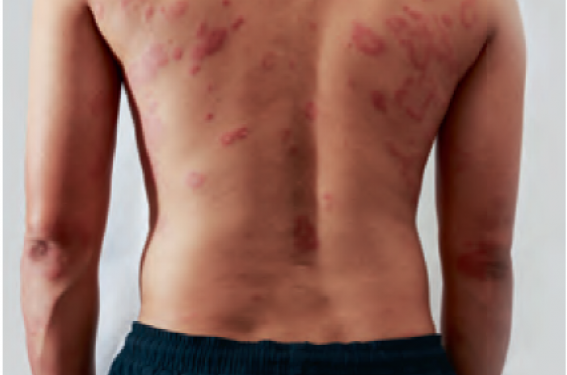
La définition de critères diagnostiques est d’autant plus complexe que la présentation de la DA est variable selon les pays. Les éléments constants sont le prurit, la lichénification et la xérose. Chez l’adulte, la DA peut être très hétérogène ; certains patients présenteront une forme classique avec atteinte des plis de flexion, mais il n’est pas rare de voir des formes atteignant le visage et cou, ou des eczémas de mains, des eczémas généralisés ou nummulaires. En outre, l’âge d’apparition est variable, entre des formes précoces qui disparaissent assez rapidement, des formes précoces, sévères d’emblée et persistantes, plus ou moins associées à des manifestations atopiques, et des formes d’apparition plus tardive.
Ces dernières restent un diagnostic d’élimination (eczéma de contact généralisé, lymphome). Certains estiment que les formes d’apparition tardive correspondent à des formes préexistantes dont les manifestations dans l’enfance ont été oubliées. De nombreux travaux confortent toutefois la réalité du diagnostic de DA d’apparition tardive, qui représenterait environ un quart des DA chez l’adulte. L’atteinte plantaire serait plus fréquente dans ces formes d’apparition tardive, de même qu’une histoire personnelle d’atopie.
Autre élément qui complique la définition et l’épidémiologie de la DA, la confusion terminologique avec des appellations variables selon les pays : dermatite atopique, eczéma, eczéma atopique. La DA répond encore aujourd’hui à un diagnostic clinique. Le développement de biomarqueurs devrait à l’avenir faciliter le diagnostic et permettre de stratifier cette maladie très hétérogène pour proposer des thérapeutiques mieux adaptées à chaque patient.
Retentissement de la DA
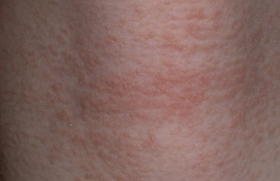
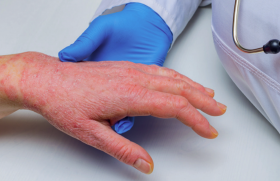
La sécheresse cutanée est quasi constante, à l’origine d’un malêtre permanent, et nécessite l’application régulière d’émollients, d’où une contrainte permanente. Les lésions sont localisées sur des zones visibles, souvent même très visibles, mains, plis des coudes, visage, ou sur des zones érogènes. C’est pourquoi, le retentissement de la DA n’est pas directement proportionnel à la surface des lésions mais aussi à leur localisation et à des facteurs personnels (mode de vie, rôle de l’entourage, vécu de la maladie, terrain psychologique sous-jacent).
La DA ne se résume pas à un problème d’image de soi mais elle s’accompagne d’une vraie souffrance physique, liée au prurit et à la douleur, qui impacte la qualité de vie, sans compter d’autres sensations à type de picotements, brûlure, chaleur, tout aussi désagréables. Ces sensations font l’objet d’une sensibilisation périphérique et centrale, avec des phénomènes d’hyperkinésie et d’allokinésie.
L’altération de la qualité de vie peut être mesurée. Les troubles du sommeil sont liés au prurit et à des perturbations biologiques qui induisent des modifications des rythmes circadiens. Les effets sur la sexualité sont majeurs, en lien avec le prurit, la dépression, l’anxiété et les idées suicidaires, ainsi que l’aspect de la peau (celui de la peau non génitale avant celui de la peau génitale).
Le retentissement sur le travail est également important ; la DA influe déjà sur le choix du métier. Enfin, l’impact financier de la maladie n’est pas anodin (coût des cosmétiques).
Il existe une comorbidité mineure de la DA avec le syndrome métabolique. En revanche, les troubles de l’humeur (anxiété, dépression, idées suicidaires) sont fortement associés, de même que les maladies atopiques, principalement l’asthme et la rhinite allergique. Les surinfections cutanées sont assez fréquentes.
Le fardeau de la maladie est donc très lourd.
L’étude ECLA réalisée en collaboration avec 4 services de dermatologie en France et l’Association française de l’eczéma et le soutien de Sanofi, a évalué par autoquestionnaires différents aspects du fardeau de la DA au moyen d’outils validés (ABS-A, DLQI, PO-SCORAD). Elle confirme l’impact sur la qualité de vie et le fardeau de la maladie, qui augmente avec la sévérité de l’atteinte.
Vers des traitements adaptés à la physiopathologie
La mutation de la filagrine, qui favorise les sensibilisations, n’est pas retrouvée chez tous les patients ayant une DA. Elle doit être considérée comme un facteur parmi d’autres. Il est probable que, dans quelques années, la DA puisse être stratifiée selon plusieurs marqueurs, dont la mutation de la filagrine. Le déficit en lipides sous-cutanés, essentiellement en céramides, qui est associé à une augmentation de sphingosyl-phosphorylcholine consécutive à un déficit enzymatique en sphingomyéline déacylase, constitue une autre anomalie caractéristique de la DA.
La mutation de la filagrine s’associe à une atteinte préférentielle des joues, du dos des mains et les extrémités des extenseurs chez l’enfant. L’altération de la barrière cutanée favorise la pénétration des allergènes et la marche allergique. Il a été montré que l’application très précoce d’émollients chez les enfants à haut risque d’allergie, diminue le risque de développer une DA, sa sévérité et le risque d’allergie.
Il a aussi été montré que la colonisation par S. aureus est corrélée à des phénotypes distincts de DA. Cette colonisation s’accompagne d’une sécheresse cutanée plus marquée. L’adhérence de S. aureus aux cornéocytes serait contrôlée par une molécule d’adhésion dénommée clumping factor B (ClfB), ce qui ouvre de nouvelles perspectives thérapeutiques. Par ailleurs, les peptides antimicrobiens sont diminués dans la peau lésionnelle chez les patients ayant une DA. Le microbiome cutané est également modifié avec une moindre diversité microbienne. La diversité microbienne serait augmentée en présence d’un animal domestique (un chien, par exemple) et la fréquentation d’un partenaire.
Enfin, nous savons que la sueur est différente chez les sujets ayant une DA ; sa sécrétion n’obéit pas exactement aux mêmes mécanismes de régulation (chaleur, émotions) ; sa composition est anormale, en particulier pendant les périodes d’activité de la DA.
Le prurit dans la DA n’est pas lié à l’histamine, ce qui explique le peu d’efficacité des antihistaminiques.
Le traitement de base associe les émollients, les dermocorticoïdes, les immunomodulateurs, l’immunosuppression et corticoïdes systémiques, la photothérapie.
• L’utilisation des émollients réduit de moitié le risque de DA chez le nouveau-né à risque ainsi que le risque d’allergie à l’œuf.
• Le traitement proactif, en utilisant le tacrolimus 1 à 2 fois par jour, diminue le nombre de rechutes et leur sévérité.
• Le dupilumab, anti-IL4 et IL13, normalise l’inflammation de type Th2. Le schéma traditionnel est de 2 x 300 mg en traitement initial suivi de 300 mg toutes les 2 semaines. Les contrôles sanguins ne sont pas recommandés. Un quart environ des patients présentent un effet secondaire à type de conjonctivite, qui peut être contrôlée par la ciclosporine A en collyre ou l’application de tacrolimus sur la paupière. Il n’existe pas de scénario pour interrompre le traitement. Par ailleurs, les études pédiatriques sont attendues et il n’existe pas de données chez la femme enceinte.
• D’autres molécules sont en développement, notamment les JAK inhibiteurs : une molécule est déjà commercialisée aux États-Unis ; 2 autres topiques sont en phase 1 à 3 ; 3 autres par voie orale sont en cours de développement.
• L’inhibition de PDE-4 a de multiples effets anti-inflammatoires. Un premier inhibiteur PDE-4 topique, le crisaborole, est sur le marché américain et semble assez efficace. Il peut être utilisé sur le visage et en combinaison aux UV, contrairement aux inhibiteurs de calcineurine. D’autres inhibiteurs de PDE-4 sont en cours de développement dans le traitement de la DA.
M. DEKER
D’après C. Abasq-Thomas, L. Misery et J. Fluhr. La dermatite atopique : au-delà de l’eczéma (nouveaux concepts, le point de vue du patient, nouvelles options thérapeutiques)
JDP forum 43.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :