Publié le 24 fév 2020Lecture 6 min
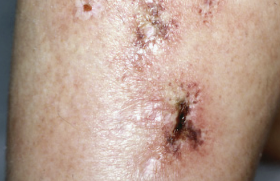
Faut-il désinfecter la peau des atopiques ?
D. CARO, Boulogne-Billancourt
La dermatite atopique s’accompagne d’une modification du microbiote cutané, avec notamment une prolifération du Staphylococcus aureus au moment des poussées et dans les formes sévères de la maladie. Dès lors, quelle place accorder à un traitement antiseptique ou antibiotique ?
La peau laisse passer de l’ARN et des antigènes assez profondément dans l’hypoderme, notamment au niveau des glandes pilosébacées, ce qui permet une communication directe avec le système immunitaire. Or, tout ce qui modifie le système immunitaire (infection, stress physico-chimique, inflammation) est susceptible d’agir sur le microbiote.
Dans le cadre de ce dialogue permanent entre microbiote et système immunitaire inné, les kératinocytes sont capables de produire des peptides antimicrobiens qui bloquent les bactéries pathogènes ; les glandes sébacées sécrètent des lipides qui ont aussi un rôle protecteur vis-à-vis des pathogènes ; et la flore commensale participe à cette première ligne de défense en produisant des analogues de peptides antimicrobiens (modulines) qui bloquent la virulence des pathogènes.
La peau participe également à l’immunité adaptative. Des expérimentations chez la souris montrent qu’une peau sans germes est incapable de produire les cytokines de défense contre les microbes (IL-17 et INF-gamma). Si on restaure la flore commensale cutanée de ces souris (notamment avec des staphylocoques coagulase négatifs), les lymphocytes T sont à nouveau capables de produire les cytokines de défense. Cela illustre le rôle essentiel des bactéries commensales dans le bon fonctionnement de la barrière cutanée. Ainsi, la perte de la diversité du microbiote — dysbiose — est au cœur de nombreuses pathologies inflammatoires, comme la dermatite atopique, le psoriasis, la rosacée, etc. Altération de la fonction barrière et dysbiose sont deux phénomènes qui s’aggravent mutuellement : l’altération de la barrière permet la pénétration d’antigènes bactériens dans la peau déclenchant une réponse immunitaire Th2 excessive avec la production de cytokines qui altèrent la barrière cutanée ; les kératinocytes produisent moins de peptides antibactériens, ce qui contribue à la colonisation de pathogènes et à la dys - biose. On entre dans un cercle vicieux d’aggravation de la dermatite atopique(1).
Le rôle délétère de S. Aureus
Le rôle de S. aureus dans la dermatite atopique (DA) a été largement étudié. Un travail de 2017 a mis en évidence une corrélation entre la sévérité de la DA et la prolifération de S. aureus associée à une raréfaction de S. epidermidis ; il a également montré une corrélation entre sévérité et faible diversité des sousespèces au sein de S. aureus. En outre les auteurs ont observé une corrélation inverse entre la sévérité de la DA et le nombre de sousespèces de S. epidermidis. Enfin, il semble que chez un même patient, la même sousespèce de S. aureus réapparait à chaque poussée, mais que la sous-espèce impliquée diffère en fonction des patients(2).
Un autre travail récent a montré que la sévérité de la DA était liée à la virulence de S. aureus et à ses capacités d’adhésion, de destruction de la barrière, ses effets proinflammatoires et la présence de superAg(3).
La responsabilité de S. aureus dans l’apparition de poussées et dans la sévérité de la DA amène à s’interroger sur l’utilité d’une désinfection cuta née pour éliminer ce pathogène.
En pratique, il s’agit de distinguer deux situations : le traitement de lésions de DA surinfectées (impétigo) et la désinfection préventive au moment des poussées en dehors de toute surinfection clinique.
Antibiotiques locaux ou généraux en cas de surinfection
Les deux germes les plus souvent en cause en cas de surinfection sont S. aureus (70 %) et S. pyogène (30 %), les deux pouvant être associés. Le diagnostic est clinique ; seules les formes étendues justifient une recherche bactériologique. Les complications (abcès, lymphangites ou exceptionnellement glomérulonéphrites post-staphylococciques) sont rares.
Dans les formes limitées — moins de 2 % de la surface corporelle ou moins de 5 sites lésionnels —, on prescrit des antiseptiques locaux à base de chlohexidine et une pommade antibiotique (mupirocine, acide fucidique) 3 fois par jour pendant 5 jours. Les ongles doivent être coupés courts. L’éviction scolaire n’est pas indiquée si les lésions sont protégées.
Dans les formes étendues, dans l’attente du résultat de la bactériologie, on prescrit une antibiothérapie orale (pristinamycine 2-3 g/24 h ou clindamycine 1,8 g/24 h), puis on adapte le traitement en fonction des résultats. Si seul S. pyogène est impliqué, on peut se contenter de prescrire de l’amoxicilline (3 g/24 h) ; le traitement par pristinamycine ou clindamycine est poursuivi en présence de S. aureus. On traite 7 jours. Une éviction scolaire de 72 heures est justifiée du fait de la contagiosité des lésions. Dans tous les cas, il est impératif de poursuivre les soins locaux par antiinflammatoires et émollients(4).
La bleach therapy des anglo-saxons
La conduite à tenir en l’absence de surinfection ne fait pas consensus. En effet les recommandations européennes proposent d’utiliser des antiseptiques, attitude rarement adoptée en pratique quotidienne en France.
Les Américains et les auteurs anglo-saxons proposent de désinfecter la peau des patients atteints de DA avec des bains d’eau de Javel dilué à 0,005 % deux fois par semaine pendant 5 minutes (bleach bath ou bleach therapy). La procédure est bien tolérée : une heure après le bain, on ne retrouve pas de différence entre eau de Javel diluée et eau du robinet sur la fonction barrière (mesurée par le TEWL) et sur le pH cutané. In vitro, l’eau de Javel permet d’éliminer les staphylocoques, d’inhiber la formation de biofilm et de détruire le biofilm déjà constitué. Toutefois dans cette étude, la concentration d’eau de Javel était nettement plus importante que celle de la bleach therapy(5).
La bleach therapy améliore-telle l’efficacité des dermocorticoïdes locaux dans la DA ? C’est ce qu’a évalué une étude randomisée contre placebo en simple aveugle chez 24 enfants atteints de DA et 14 témoins. À un mois, il n’y avait pas de différence d’efficacité clinique, ni de la charge bactérienne totale, ni même de la charge staphylococcique au niveau des lésions chez les enfants ayant bénéficié de la bleach therapy et les autres. Les auteurs con - cluent que l’ajout d’eau de Javel fortement diluée dans le bain n’est pas utile pour amé liorer la DA et pour neutraliser la dysbiose(6).
Par ailleurs, la bleach therapy fait-elle mieux que les bains à l’eau du robinet ? Une métaanalyse regroupant 4 études comparant la bleach therapy au placebo a montré une légère amélioration clinique (non significative) des bains, qu’ils comportent ou non de l’eau de Javel diluée. Cela témoigne de l’importance de l’hygiène, mais pas de l’eau de javel diluée(7).
Enfin, la bleach therapy a-telle un intérêt pour prévenir les surinfections ? L’effet préventif sur les surinfections de diverses mesures (eau de Javel diluée, acide acétique dilué, etc.) a été évalué chez plus de 1 000 enfants atteints de DA. Aucune différence significative en termes d’utilisation d’antibiotiques (donc de sur i nf ect i o n) n’a ét é retrouvée entre les divers traitements(8).
Respecter la flore cutanée en dehors des surinfections
L’ensemble de ces données indique qu’il n’est pas justifié de désinfecter la peau atopique en l’absence de surinfection. L’efficacité thérapeutique repose sur une hygiène correcte, les antiinflammatoires locaux et l’utilisation large d’émollients.
En effet l’objectif n’est pas de détruire l’ensemble des microorganismes colonisant la peau (et notamment toutes les souches de staphylocoques) mais de préserver un microbiote de qualité.
Dans l’avenir on pourra sans doute cibler les facteurs de virulence ou procéder à une transplantation de flore commensale (S. à coagulase négative, S. epidermidis, R. mucosa), le plus tôt possible chez les enfants à risque de DA afin de prévenir la maladie.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :