Maladie de système, Médecine interne
Publié le 11 fév 2008Lecture 9 min
Hyperlaxités de l’enfant : quelles précautions pour la vie quotidienne ?
P. MARY Hôpital d’Enfants Armand-Trousseau, Paris

L’hyperlaxité peut toucher les articulations, le tissu cutané, les ligaments, de manière isolée ou associée. Les hyperlaxités peuvent être généralisées et correspondent alors parfois à des syndromes. Elles sont souvent localisées, en rapport avec des traumatismes ou des lésions précises qui expliquent la récidive des accidents douloureux. Nous étudierons donc successivement les hyperlaxités généralisées syndromiques, les hyperlaxités localisées et les hyperlaxités acquises involontaires ou volontaires.
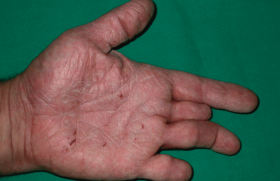
D' après le dictionnaire, ce qui est hyperlaxe est « relâché, distendu ». Ceci illustre bien le manque de précision d’une telle définition sur le plan médical. Hyperlaxités : signes cliniques L’hyperlaxité cutanée est facile à rechercher : lorsqu’on étire la peau, on arrive à la distendre de manière anormale (figure 1) : Figure 1. Hyperlaxité cutanée. L’hyperlaxité articulaire s’observe au niveau de toutes les articulations. Il s’agit alors de degrés de mobilité anormaux. On peut observer un recurvatum au niveau du coude ou du genou, tout en sachant qu’en dessous de 10°, ceci n’est pas pathologique chez l’enfant. À la main et au poignet, de nombreux signes ont été décrits : flexion palmaire excessive faisant qu’il est possible de mettre en contact avec l’avant-bras les deux phalanges du pouce (figure 2), possibilité d’obtenir plus de 90° de flexion dorsale des métacarpo-phalangiennes des doigts longs, etc. Figure 2. Hyperlaxité du poignet et du pouce. Un recurvatum au niveau du coude ou du genou < 10° n’est pas pathologique chez l’enfant. Hyperlaxtés syndromiques Si on interroge la base de données française des maladies rares (Orphanet) sur l’hyperlaxité, on obtient 139 réponses ! Certains syndromes sont relativement fréquents comme la trisomie 21, l’ostéogenèse imparfaite, la cutis laxa, etc. Dans la plupart des cas, cette hyperlaxité est associée ; elle ne fait pas découvrir le diagnostic et sa prise en charge est intégrée à celle de l’ensemble des signes cliniques du syndrome. Le syndrome d’Ehlers Danlos est certainement celui où l’hyperlaxité articulaire, ligamentaire et cutanée est au premier plan. Il a été démembré en plusieurs types. Nous nous bornerons à décrire les anomalies orthopédiques rencontrées dans ce syndrome, de manière variable selon les formes. L’hyperlaxité ligamentaire touche toutes les articulations, et on observe des recurvatums majeurs au niveau des coudes mais aussi des genoux, ce qui peut entraver l’apprentissage de la marche puis être à l’origine de déformations des membres inférieurs. Les pieds sont souvent excessivement plats. Des cyphoses et des scolioses particulièrement sévères sont fréquentes. Elles sont évolutives et ont tendance paradoxalement à s’enraidir progressivement. Ces anomalies nécessitent de toute façon un suivi spécialisé, la tâche du médecin non spécialiste se bornant à en évoquer le diagnostic. Hyperlaxités localisées Genu recurvatum du nouveau-né Le genu recurvatum du nouveau-né est fréquent surtout lorsqu’il se présente en siège décomplété. Il est impressionnant et inquiète beaucoup les parents. Un simple examen clinique permet facilement de faire la différence entre une malposition, due par exemple à une position en fin de grossesse en siège décomplété, et un genou luxé. Lorsqu’on arrive à fléchir le genou au-delà de 45°, on peut être d’emblée rassurants et se donner quelques jours pour voir comment les choses évoluent (figure 3). Figure 3 : Genu recurvatum du nouveau-né positionnel. La flexion est supérieure ici à 90°. Le genu recurvatum du nouveau-né est fréquent, surtout lorsqu’il se présente en siège décomplété. L’augmentation progressive de la flexion est de bon augure. Aucun traitement n’est alors nécessaire. En revanche, si la flexion est inférieure à 45°, un avis spécialisé est indispensable et urgent. Il s’agit parfois d’un genou luxé vrai, instable dans tous les plans et difficile à traiter. Dans d’autres cas, la réalisation d’attelles successives en flexion de plus en plus importante permettra de faire disparaître le genu recurvatum et d’augmenter la flexion. Elle peut néanmoins rester limitée et nécessiter ultérieurement des gestes chirurgicaux. La pronation douloureuse La pronation douloureuse est une des expressions de l’hypermobilité articulaire et ligamentaire quasi physiologique chez l’enfant. Elle est due au fait que le cadre représenté par les deux os de l’avant-bras, les articulations radio-ulnaires et la membrane interosseuse est souple. La douleur se produit lors d’un mouvement de traction dans l’axe du membre supérieur, coude en extension, poignet en pronation. Le point de faiblesse se situe au niveau du ligament annulaire qui va se rompre transversalement. Sa partie proximale va alors s’interposer dans l’articulation et la bloquer. La réduction s’obtient en supination et flexion du coude. Quelques minutes après cette manœuvre, l’enfant n’est plus douloureux et mobilise son avant-bras normalement en flexion extension ainsi qu’en prono-supination. Les instabilités articulaires Elles surviennent dans la très grande majorité des cas après une lésion ligamentaire ou articulaire traumatique insuffisamment traitée. Les luxations de l’épaule Les luxations d’épaule sont rares chez l’enfant, qui a plutôt tendance pour un même traumatisme à présenter une fracture, les éléments capsulo-ligamentaires étant particulièrement résistants à cette période de la vie. Lorsqu’une véritable luxation de l’épaule survient, elle doit bien sûr être réduite, mais surtout immobilisée de manière stricte pour une durée minimale de 3 semaines, durée nécessaire à la cicatrisation des éléments capsulo-ligamentaires. Il n’y a aucun danger de capsulite rétractile sur ce terrain. Une durée de 3 semaines sans activité sollicitante est indispensable par la suite, de manière à permettre une récupération musculaire péri-articulaire suffisante. En cas de récidive, il faut vérifier par une IRM qu’il n’existe pas de lésion majeure du bourrelet et/ou de la glène. Si l’articulation paraît intacte sur le plan anatomique, c’est qu’il persiste une insuffisance musculaire, souvent sur le deltoïde, ce qui peut tout à fait être amélioré par un travail de rééducation appropriée. Ces luxations récidivantes d’épaule sont parfois volontaires. Il s’agit le plus souvent d’une adolescente qui, ayant remarqué cette anomalie, l’exhibe régulièrement. Cela peut même parfois évoluer vers un véritable tic. Il faut bien sûr résister à toute demande de stabilisation chirurgicale et expliquer que la répétition de ces mouvements anormaux peut, à la longue, être à l’origine de véritables lésions capsulo-ligamentaires. En cas de luxation récidivante de l’épaule, il faut vérifier à l’IRM qu’il n’existe pas de lésion du bourrelet et/ou de la glène. Les entorses récidivantes de cheville Les entorses de cheville, ou plutôt les traumatismes en varus de la cheville, représentent pratiquement 20 % des consultations aux urgences. Dans de nombreux cas, la douleur est au-dessus de la malléole latérale et correspond en fait à un véritable décollement épiphysaire sans déplacement au niveau du cartilage de croissance distal de la fibula (figure 4). Figure 4. Diagnostic différentiel entre décollement épiphysaire de l’extrémité inférieure de la fibula et entorse de cheville (ligament latéral externe). Une immobilisation plâtrée de trois semaines est indispensable et permettra d’obtenir une cicatrisation sans séquelle. Dans d’autres cas, il s’agit véritablement d’une entorse plus ou moins sévère du ligament latéral de la cheville. Il peut être distendu ou rompu. Dans tous les cas, si la lésion paraît importante, l’immobilisation plâtrée pour une durée de 3 semaines est aussi indispensable. Elle permettra une cicatrisation ligamentaire qui met à l’abri des récidives. Un strapping à titre préventif n’est efficace qu’une vingtaine de minutes. Au sortir du plâtre, des séances de rééducation sont utiles car lors du traumatisme, les récepteurs proprioceptifs situés sur le ligament latéral sont lésés et ne fonctionnent plus correctement. Toutes ces précautions doivent aboutir à une cheville stable, permettant à un délai moyen de 6 semaines, une reprise des activités sportives. Les chevillières souples n’ont aucun intérêt dans ce contexte. La réalisation d’un strapping à titre préventif repose sur le rappel cutané de la contention et n’est efficace qu’une vingtaine de minutes. Profitons de l’occasion, pour insister sur le fait que contrairement à une idée reçue, il n’y a pas un âge en dessous duquel l’entorse n’existe pas. Elle est beaucoup plus fréquente chez les plus de 9 ans. Tout traumatisme en varus de la cheville lors de la période de croissance impose de se poser la question : entorse de cheville ou décollement épiphysaire de l’extrémité inférieure de la fibula ? La répétition d’accidents d’instabilité de cheville peut donc être due dans la majorité des cas, à une mauvaise prise en charge des accidents successifs. Parfois, ils sont en fait révélateurs d’une pathologie. C’est le cas pour les synostoses du tarse qui sont des jonctions osseuses ou cartilagineuses anormales entre astragale et calcanéum ou calcanéum et scaphoïde tarsien. Cela bloque les articulations du tarse postérieur et augmente les contraintes lors des mouvements en varus sur la cheville elle-même. Ces synostoses s’associent souvent à un pied plat valgus. L’arrière-pied est raide et douloureux. Les radiographies et la tomo-densitométrie montrent le pont ostéocartilagineux qui devra être réséqué chirurgicalement (figure 5). Figure 5. Synostose calcanéo-scaphoïdienne découverte sur le cliché de trois quarts à la suite d’entorses de cheville. L’hyperlaxité volontaire Les ligaments et les articulations des enfants et des adolescents sont beaucoup plus malléables que celles des adultes. Cela est parfois travaillé et entretenu afin de réaliser certaines prouesses sportives. Ces hyperlaxités sont voulues et il ne vaut donc pas s’en étonner. Elles sont souvent bien tolérés car durant la période de la vie où les entraînements ont lieu, les qualités musculaires autorisent une stabilisation et un bon contrôle des articulations. Mais qu’adviendra-t-il par la suite ? Ces articulations deviendront-elles instables, ou auront-elles tendance à s’enraidir progressivement ?
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :