Publié le 10 mar 2017Lecture 4 min
Le rôle du dermatologue dans la prise en charge au long cours du psoriasis
D. CARO, Paris
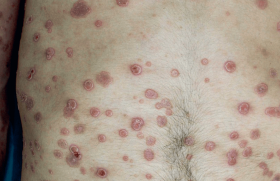
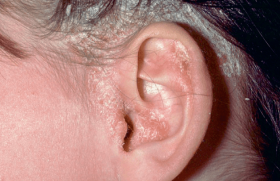
La prise en charge du psoriasis modéré à sévère a connu des bouleversements importants ces 10 dernières années, notamment une meilleure connaissance de la maladie et de ses retentissements, ainsi qu’un élargissement de l’éventail thérapeutique permettant de traiter la quasi totalité des patients. Le dermatologue joue un rôle central dans cette prise en charge.
D’après la communication du Pr Carle Paul (CHU Toulouse) (FFFCEDV - 17-18 mars 2016, Avignon)
Bien que le psoriasis impacte lourdement la vie des malades avec une stigmatisation, des difficultés sociales, professionnelles, affectives et sexuelles, il reste largement sous-traité.
La grande majorité des psoriasis modérés ou sévères (90 %) ne reçoivent qu’un traitement topique(1), alors qu’on sait qu’au delà de 10 % de surface corporelle touchée, le traitement local est insuffisant. Les patients errent longtemps (2 à 3 ans) et voient plusieurs médecins, avant de recevoir un traitement systémique ; ils consultent de nombreux médecins. L’étude n’a pas retrouvé de facteurs sociaux à cette absence de prise en charge efficace du psoriasis(2).
Comment interpréter ces retards de traitements ? Certains facteurs sont dus aux patients qui ne parviennent pas à exprimer leurs émotions et leurs difficultés ou qui refusent les traitements par peur des effets indésirables. D’autres sont le fait des médecins qui ont du mal à apprécier la sévérité du psoriasis du point de vue des patients, ou qui n’ont pas totalement intégré l’intérêt des traitements généraux ; il peut aussi y avoir une certaine inertie clinique : il est plus facile de renouveler une prescription que de changer de traitement. Il faut parvenir à faire du patient un acteur de sa prise en charge, comme dans toute maladie chronique ; cela passe par une meilleure information du public et des malades, davantage de formation des médecins généralistes mais aussi des dermatologues et un recours plus large à l’ETP (éducation thérapeutique du patient).
Des traitements efficaces à disposition
Le sous-traitement des patients est d’autant plus regrettable que l’on dispose aujourd’hui d’un large éventail thérapeutique, les nouveaux traitements – biothérapies et petites molécules – venant compléter les traitements plus anciens mais toujours d’actualité : photothérapie, acitrétine, méthotrexate, ciclosporine.
Le méthotrexate reste le traitement systémique de première intention. Il est prescrit à faibles doses, une fois par semaine, et doit être associé à une supplémentation en folates. Le bilan préthérapeutique est simple (NFS, plaquettes, ionogramme, créatinine, transaminases, GGT, sérologie, hépatites, radiographie pulmonaire), de même que la surveillance biologique (NFS, transaminases). La toxicité hépatique, en respectant les contreindications, est rare ; elle peut être surveillée avec des moyens non invasifs (fibroscan). Il faut tenir compte des interactions médicamenteuses, notamment le bactrim et l’aspirine à fortes doses.
Le méthotrexate a un rapport bénéfice/risque très favorable et rend de grands services en dermatologie, principalement dans le psoriasis mais aussi dans d’autres dermatoses inflammatoires. Il aura une efficacité importante pour un patient sur deux, avec 75 % d’amélioration du PASI-75 à 3 mois, avec également un effet positif sur le rhumatisme psoriasique, ainsi qu’un bénéfice indirect sur les comorbidités cardiovasculaires avec une réduction du risque CV.
L’acitrétine ou la photothérapie peuvent être utilisées dans les psoriasis pustuleux, l’acitrétine dans le psoriasis de l’enfant, la ciclosporine chez le sujet jeune en traitement de la crise et dans les formes palmo-plantaires.
Une nouvelle famille thérapeutique fait son entrée sur le marché. Il s’agit du premier inhibiteur de la PDE4, l’aprémilast, efficace dans les formes modérées, facile à prescrire et ne nécessitant pas de surveillance particulière(3,4).
La place des biothérapies
En l’absence d’une amélioration suffisante avec ces traitements généraux, on peut proposer une biothérapie. Cinq sont disponibles et une sixième va bientôt arriver. Outre le problème de leur coût élevé (qui devrait baisser lorsque des biosimilaires arriveront), leur prescription réservée aux dermatologues hospitaliers, est, selon le Pr Carle Paul (Toulouse), une anomalie sans justification scientifique.
Les anti-TNF et l’ustekinumab (anticorps monoclonal anti-IL-12/IL-23), ont une AMM et un remboursement en cas d’inefficacité ou de contre-indication de deux traitements systémiques dont le méthotrexate, la photothérapie et la ciclosporine chez des patients qui ont un psoriasis modéré à sévère. Dans le rhumatisme psoriasique actif et évolutif, ils peuvent être prescrits chez les patients n’ayant pas répondu à un traitement par Disease-Modifying Antirheumatic Drugs (DMARD) ; l’infliximab est prescrit en association avec le méthotrexate (ou seul en cas de contre-indication au méthotrexate) ; l’étanercept et l’adalimumab sont prescrits en monothérapie ; l’ustekinumab est prescrit en monothérapie ou associé au méthotrexate.
Le secukinumab est une nouvelle biothérapie qui a eu une AMM en 1re intention au niveau européen, mais en France il n’est remboursé qu’en cas d’échec de deux traitements systémiques.
Les biothérapies sont efficaces avec un PASI-75 chez 80 % des patients et un PASI-90 chez 50 %, résultats assez spectaculaires pour les patients(5-8). Il arrive cependant que cette bonne efficacité à court terme soit suivie d’un épuisement de l’effet (infliximab, adalimumab). Les patients qui craignent souvent les effets indésirables doivent être correctement informés sur les bénéfices et les risques de ces traitements.
Le développement de nouvelles molécules se poursuit activement dans le domaine du psoriasis qui est, comme l’a souligné le Pr Paul, une maladie phare pour le dermatologue.
Avec ces nouvelles biothérapies, on a les moyens d’améliorer la vie des patients. Cette révolution thérapeutique concernera d’autres maladies de la peau comme la dermatite atopique, la maladie de Verneuil ou l’urticaire chronique. Il faut que les dermatologues adhèrent à cette révolution thérapeutique qui permet une disparition complète ou quasi complète des lésions.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :