Publié le 22 mai 2019Lecture 7 min
Conduite à tenir face à une urticaire chronique spontanée
P. MATHELIER-FUSADE, Paris
L’évolution d’une urticaire chronique peut être longue sur plusieurs mois, voire plusieurs années et par conséquent la prise en charge doit se faire à moyen et long terme. En effet, 40 % des urticaires persistantes plus de 6 mois seront toujours présentes 10 ans plus tard et 20 % le seront encore au bout de 20 années. Il est donc important de bien poser le diagnostic et d’envisager un suivi sur du moyen-long terme.
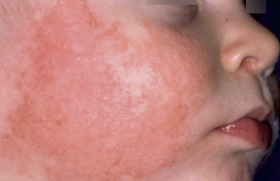
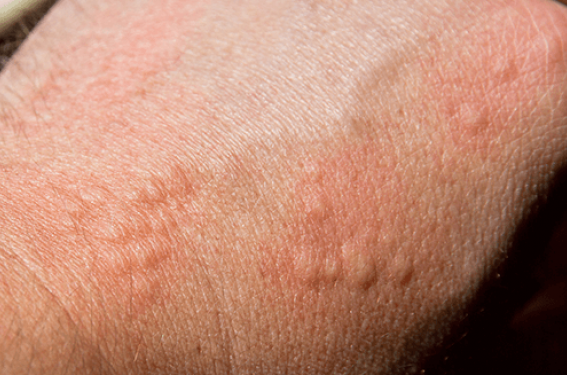
L’urticaire est une dermatose inflammatoire fréquente qui se définit par la présence de lésions papuleuses cutanées érythémateuses mobiles, fugaces et prurigineuses disparaissant en moins de 24 heures sans laisser de trace. Ces lésions urticariennes dites « superficielles » sont souvent associées à des lésions plus profondes, de couleur rosée ou peau normale, peu ou pas prurigineuses, pouvant persister de quelques heures à 72 heures et affectant les tissus sous-cutanés ou muqueux sous le nom d’angiœdèmes. Les plaques urticariennes et les angiœdèmes peuvent apparaître de façon isolée ou associée sans que cela ne préjuge d’une quelconque gravité et d’une étiologie particulière. La persistance d’une urticaire et/ou angiœdèmes au-delà de 6 semaines fait poser le dia - gnostic d’urticaire chronique. L’incidence exacte de l’urticaire chronique n’est pas connue, mais elle est évaluée entre 0,1 et 0,5 % dans la population générale.
Cette urticaire chronique peut alors être scindée en 2 entités distinctes que sont les urticaires chroniques spontanées et les urticaires chroniques inductibles antérieurement appelées urticaires physiques. Il n’est cependant pas rare de constater chez un même individu ces 2 formes d’urticaire de façon concomitante.
Le diagnostic d’une urticaire chronique repose essentiellement sur l’interrogatoire et l’examen clinique. En effet, l’interrogatoire permet d’écarter les diagnostics différentiels potentiels du fait de lésions persistantes plus de 24 heures ou de signes généraux associés comme une altération de l’état général, des douleurs articulaires, abdominales ou autres.
L’interrogatoire permet également de distinguer les urticaires chroniques spontanées et les urticaires chroniques inductibles et ainsi de proposer ou non un bilan complémentaire. Quant à l’examen clinique, il permet de rechercher des lésions cutanées atypiques associées.
Urticaire chronique spontanée
L’urticaire chronique spontanée (UCS) est liée à une dégranulation spontanée excessive des mastocytes, qui entraîne une libération de médiateurs pré formés contenus dans les vésicules cytoplasmiques. L’histamine reste le médiateur principal même si d’autres médiateurs comme les prostaglandines, leucotriènes, cytokines et chimiokines sont libérés conjointement et participent à l’entretien de la réaction. L’UCS est la conséquence d’une hyperstimulation non spécifique des mastocytes. Elle est à distinguer de la stimulation spécifique antigène/anticorps telle qu’elle existe dans les réactions allergiques IgE-dépendantes responsables des réactions anaphylactiques. Ceci est important à souligner car dans le cadre d’une urticaire chronique spontanée, il n’y a aucun risque anaphylactique et donc de mise en danger du patient y compris face à un angiœdème muqueux.
La conduite à tenir face à une UCS doit être pragmatique
• C’est une maladie chronique. Expliquer au patient qu’il a une maladie chronique et non une maladie aiguë, même si l’UCS évolue par poussées. Il est bon dans ce contexte de donner une durée d’évolution moyenne de 3 à 5 ans afin que le patient apprenne à devenir… patient !
• L’UCS est une maladie bénigne. Rassurer le patient concernant la gravité de sa maladie. Elle peut certes altérer la qualité de vie du patient du fait d’un prurit invalidant et/ou de la survenue d’épisodes d’angiœdèmes pouvant affecter le visage et/ou la sphère ORL avec sensation de gêne respiratoire, voire de douleurs rétrosternales. Cependant, ces angiœdèmes ne présentent aucun risque vital à l’inverse des angiœdèmes allergiques ou bradykiniques.
• Limiter les bilans complémentaires. Il faut se référer aux consensus nationaux et internationaux pour limiter le bilan complémentaire à réaliser si besoin (NFS, VS, CRP a minima, à compléter si nécessaire uniquement en fonction de signes cliniques extracutanés).
• Ce n’est pas une allergie. Insister sur le fait que l’UCS n’est pas une allergie et que, par conséquent, il est inutile de pratiquer un bilan allergologique.
• Rechercher et faire l’éviction si possible des facteurs aggravants.
– Infections bactériennes et parasitaires En effet, certaines infections bactériennes et parasitaires ont pu être évoquées dans la genèse de l’UCS ; de même, il est classique d’observer une aggravation des lésions urticariennes lors de simples inflammations/infections virales ORL (notamment chez l’enfant).
– Le stress Son rôle sur la dégranulation mastocytaire non spécifique est également probable comme il est habituellement reconnu comme facteur déclenchant et/ou aggravant dans d’autres dermatoses (psoriasis, herpès, dermatite atopique, etc.).
– L’aspirine et les anti-inflammatoires non stéroïdiens (AINS) Leur rôle aggravant potentiel repose, en revanche, sur un mécanisme pharmacologique mieux établi. En effet, l’acide arachidonique est métabolisé par deux principales voies oxydatives que sont la voie de la cyclooxygénase qui entraîne la formation de prostanoïdes (prostaglandines et thromboxanes) et la voie de la lipo-oxygénase qui est à l’origine de la formation de leucotriènes. L’aspirine et les AINS étant des inhibiteurs de la cyclo-oxygénase, le métabolisme de l’acide arachidonique est orienté préférentiellement vers la voie de la lipo-oxygénase. Or, les prostaglandines ont une action inhibitrice sur la dégranulation des mastocytes et sur la production de cystéinyl leucotriènes. L’orientation de la voie métabolique de l’acide arachidonique vers la lipo-oxygénase amplifie donc la formation de leucotriènes qui, outre leur action bronchoconstrictrice, ont une, action vasodilatatrice favorisant les œdèmes cutanés. Ainsi, l’aspirine à dose anti-inflammatoire et les AINS sont responsables de poussées d’urticaire et/ou d’angiœdème chez 30 % des patients urticariens chroniques. Il ne s’agit donc pas dans ce contexte d’une allergie médicamenteuse et les patients urticariens chroniques ayant présen té une aggravation de leur urticaire/angiœdème avec de l’aspirine et/ou des anti-inflammatoires non stéroïdiens pourront en reprendre ultérieurement après leur guérison.
– L’intolérance alimentaire Enfin, si l’allergie alimentaire dans l’urticaire chronique est plus qu’exceptionnelle, l’intolérance alimentaire, également dé - nommée fausse allergie alimentaire, est considérée par certains auteurs comme un facteur d’aggravation ou de déclenchement au même titre que les médicaments sus-cités. Ceci est d’ailleurs conforté par les patients, dont certains rendent les aliments responsables de l’aggravation de leur urticaire. Ainsi, une consommation quotidienne excessive d’amines biogènes (histamine, tyramine) ou une hyperconsommation d’un aliment isolé (blé, lait) serait capable d’induire de l’urticaire selon un mode non immunologique. Ce sujet très controversé dans la communauté scientifique trouve quelques adeptes et de nombreux détracteurs. Les dernières recommandations internationales ne proposent cependant plus de réaliser de régime d’éviction de pseudo-allergènes alimentaires. Une autre approche résidant dans la tenue pendant 7 jours d’un cahier alimentaire comportant le recueil de tous les repas afin de répertorier cette fois les aliments riches en histamine et/ou histaminolibérateurs a pu être proposée. Le rôle de ces aliments reste néanmoins théorique dans l’urticaire chronique. En effet, dans le cadre des mastocytoses, très réactives par essence à l’histamine, aucune étude n’a confirmé l’impact négatif de ces aliments dans l’aggravation de la maladie. Et il n’existait jusqu’à présent aucune exploration allergologique, biologique ou autre permettant de confirmer un diagnostic de fausse allergie alimentaire
• Il n’existe aucun traitement curatif Expliquer enfin au patient qu’il n’existe à ce jour aucun traitement curatif dans l’UCS mais uniquement symptomatique et que la guérison est spontanée. Dans ce contexte, on s’accordera à rechercher avec le patient la meilleure qualité de vie possible et en adaptant les traitements au fil de l’évolution.
La prise en charge médicamenteuse
Il faut proposer une prise en charge médicamenteuse en fonction de l’intensité des symptômes
• Les antihistaminiques antiH1 de 2e génération La prise en charge de l’UCS repose en première intention sur les antihistaminiques anti-H1 de 2e génération aux doses recommandées par l’AMM (1 comprimé par jour). Ceux-ci permettent d’améliorer la très grande majorité des UCS. La conférence de consensus française préconise de maintenir cette posologie pendant 4 à 8 semaines avant de juger de l’efficacité du traitement. Les antihistaminiques de 2e génération sont préférés à ceux de 1re génération car plus sélectifs avec moins d’effet sédatif et anticholinergique. Il n’existe pas d’études permettant de considérer qu’un antihistaminique est meilleur qu’un autre car les études utilisent des critères de jugement différents ou sont effectuées sur de courtes durées. En cas de nonamélioration significative au bout de 4 à 8 semaines, la posologie peut être majorée jusqu’à 4 fois la dose. Il est, de plus, recommandé de prendre le traitement de façon quotidienne plutôt qu’à la demande. Les dernières recommandations internationales préconisent en l’absence d’amélioration significative de l’urticaire un passage plus rapide de 1 à 4 comprimés en 2 semaines
• En cas d’échec, deux options sont proposées Il est possible de changer d’anti-H1 ou d’ajouter un antileucotriène (montélukast). Enfin, après 1 à 4 semaines, la persistance de symptômes peut justifier l’adjonction de ciclosporine ou d’omalizumab (anti-IgE). La cortico thérapie générale n’est pas un traitement à utiliser et même si les recommandations internationales admettent sa possible utilisation sur quelques jours, l’utilisation des corticoïdes dans l’UCS entraîne, outre un effet rebond, une résistance aux traitements conventionnels ce qui peut aboutir à une escalade thérapeutique induite. De façon pragmatique, la résistance aux antihistaminiques à forte doses doit faire adresser le patient dans un centre spécialisé afin qu’il bénéficie d’une prise en charge plus global.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :