Psoriasis
Publié le 07 mar 2023Lecture 9 min
Lisa GOLDBERG, Bertrand RICHERT - Département inter-hospitalier de dermatologie, CHU de Saint-Pierre, CHU de Brugmann, Université libre de Bruxelles, Belgique
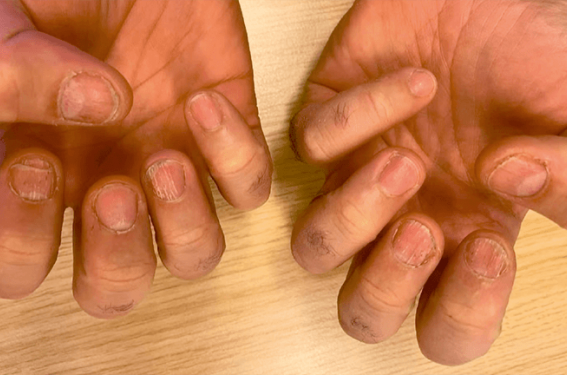
L’atteinte unguéale psoriasique isolée s’observe dans 10 % des cas. Elle peut être à l’origine d’une gêne esthétique et fonctionnelle. Les signes cliniques évocateurs (dépressions en dé à coudre, onycholyse soulignée d’un halo érythémateux, « taches d’huile», etc.) sont visibles à l’œil nu mais souvent négligés. Lorsque les lésions se limitent à trois ongles, un traitement topique couplé à une protection stricte des ongles est proposé en première intention. En cas d’atteinte articulaire ou comprenant plus de trois ongles, un traitement systémique est privilégié.
L’atteinte unguéale survient chez 50 à 78 % des patients atteints de psoriasis cutané. Le risque de développer une arthrite psoriasique est alors multiplié par trois. L’impact sur la qualité de vie n’est pas négligeable. En effet, le patient peut éprouver un sentiment de honte vis-à-vis de son entourage. Les lésions peuvent être douloureuses et entraver l’activité professionnelle.
ANAMNESE
L’anamnèse est essentielle. Des antécédents personnels et familiaux de psoriasis cutané et unguéal sont présents chez la moitié des patients. Des douleurs articulaires, principalement digitales aux premières heures du matin, suggèrent une arthrite psoriasique. Celles-ci peuvent parfois se manifester en cours d’évolution.
Une attention particulière sera portée aux traitements médicamenteux récemment introduits. En effet, de véritables psoriasis unguéaux peuvent être notamment induits par les inhibiteurs de l’angiotensine convertase, les antimalariques, les bêtabloquants, le lithium, etc.
Le mode de vie, la profession et les hobbys (travaux manuels, pratique d’un instrument de musique, etc.) peuvent aggraver les lésions sur la main dominante via l’effet Koebner.
CLINIQUE
L’analyse de l’appareil unguéal sera complétée par un examen complet du tégument, à la recherche d’atteintes psoriasiques même minimes. Les ongles des mains sont plus souvent touchés que les ongles des pieds. La présentation clinique dépend de la localisation du processus inflammatoire.
Atteinte du repli proximal
L’atteinte du repli proximal se manifeste par une paronychie accompagnée d’un érythème, d’un œdème et d’une rétraction de la cuticule. Cette présentation peut être confondue avec une onychomycose à moisissures. Toutefois, si l’atteinte est polydactylique ou que le repli est surmonté d’une plaque érythémato-squameuse, un psoriasis sera plus probable. Un examen dermoscopique sous immersion du repli proximal met en évidence une haute densité de capillaires glomérulaires.
Atteinte de la matrice
L’inflammation de la matrice proximale entraîne des altérations de surface de la tablette :
– dépressions ponctuées profondes évoquant un « dé à coudre ». Celles-ci sont parfois irrégulières avec un aspect en vagues de sable ;
– trachyonychie (ongle « passé » au papier de verre) ;
– lignes de Beau et onychomadèse.
Les ponctuations érythémateuses de la lunule, reflétant des sites focaux d’inflammation, sont courantes mais non spécifiques et indiquent une atteinte de la matrice distale (figure 1 et 2). Plus rarement des leuconychies peuvent apparaître.
Figure 1. Psoriasis unguéal avec atteinte majoritairement matricielle : ponctuations érythémateuses de la lunule,
trachyonychie et onychomadèse. Présence d’hémorragies filiformes.
Figure 2. Ponctuations érythémateuses de la lunule et hémorragies filiformes aisément visualisées grâce à l’onychoscopie.
Atteinte du lit
Sur le lit médian, des plages d’une coloration jaune orangé attestent d’un exsudat qui décolle la tablette de son lit. Ces « taches d’huile » évoluent en distalité vers une onycholyse lorsqu’elles atteignent le bord libre, par pénétration d’air sous la tablette (figures 3A et 3B).
Un halo érythémateux surmontant les bordures festonnées d’une onycholyse, les hémorragies filiformes, fins traits noirs longitudinaux, et l’hyperkératose sous-unguéale sont les signes d’une inflammation distale du lit.
Une inflammation combinée de la matrice et du lit peut causer une distorsion complète de la tablette (figure 4). Une pulpite associée à d’autres signes de psoriasis unguéal signe le diagnostic.
Parmi les principaux diagnostics différentiels, le lichen et l’onychomycose seront évoqués. À noter qu’une contamination fongique à dermatophyte est présente dans plus de 30 % des cas. De plus, elle peut entraîner une « koebnerisation » des lésions. À la moindre suspicion clinique, un prélèvement mycologique de la tablette est conseillé. En cas d’atteinte essentiellement hyperkératosique des trois premiers ongles de la main dominante, une origine traumatique devra être écartée.
Figure 3A. Lésions cliniques de psoriasis unguéal. Atteinte prédominante du lit. Présence d’onycholyse distale et de «taches d’huile».
Figure 3B. «Tache d’huile» visualisée à plus fort grossissement par onychoscopie.
Figure 4. Lésions cliniques de psoriasis unguéal avec atteintes de la matrice et du lit.
Présence de dépressions ponctuées profondes, «taches d’huile» et onycholyse distale soulignée d’un halo érythémateux.
Arthrite psoriasique
Les atteintes unguéales sont plus fréquentes chez les patients souffrant d’arthrite psoriasique. Il existe une corrélation entre la sévérité des lésions unguéales et le risque de développer cette affection. Ce risque s’accroît avec la durée de la maladie. L’onycholyse est la variété clinique la plus souvent associée à l’atteinte articulaire. En cas d’arthralgie, une échographie ou une résonance magnétique sont réalisées pour détecter les enthésites même précoces. L’échographie Doppler peut montrer des signes d’activité sous les plaques cutanées de psoriasis mais également sous les ongles non atteints. En cas d’enthésite, une prise en charge collégiale avec un rhumatologue est bénéfique. Un traitement systémique sera envisagé indépendamment de la sévérité de l’atteinte unguéale. En cas d’échec au méthotrexate une biothérapie sera prescrite.
DIAGNOSTIC
Le diagnostic est clinique. L’onychoscopie permet une visualisation plus précise des lésions unguéales. La vidéodermoscopie peut mettre en évidence de manière caractéristique les capillaires dilatés sur l’hyponychium. Leur densité est corrélée avec la sévérité de la maladie.
Une hyperkératose et des polynucléaires neutrophiles observés sur l’examen histologique d’un prélèvement de tablette sont très suggestifs d’un psoriasis unguéal. Le diagnostic de certitude repose sur une biopsie à l’emporte-pièce (3 mm) sur le site d’inflammation (matrice et/ou lit).
Le score NAPSI évalue la sévérité clinique et l’efficacité thérapeutique. Il est facile, rapide et reproductible. Il consiste en l’évaluation de la présence sur chaque quadrant de quatre signes d’atteintes matricielles (dépressions ponctuées, épaississement de la tablette, leuconychies et ponctuations érythémateuses de la lunule) et du lit (onycholyse, hémorragies filiformes, « taches d’huile » et hyperkératose subunguéale). Son maximum est de 32 points. Plus récemment, le score NAPSI modifié ou mNAPSI sur 96 points a ajouté la mesure de la sévérité de chacun de ces signes. Ce score chronophage est plus précis et est utilisé sur un ongle cible lors d’essais thérapeutiques. Toutefois, il reste plus qualitatif que quantitatif.
TRAITEMENTS
Mesures générales
Une prise en charge précoce et complète permet un contrôle rapide voire une résolution des lésions.
Les traumatismes sont associés au développement et à l’aggravation des atteintes unguéales. L’éducation thérapeutique y a toute sa place. Il faut s’atteler à couper les ongles ras et découper les zones décollées. La protection des ongles des mains contre les traumatismes, l’humidité et les produits irritants est primordiale et limite l’effet Koebner. Le port de gants en coton doublés de gants imperméables, le séchage (à l’aide d’un sèche-cheveux) afin d’éviter la macération et l’utilisation de lotions nettoyantes douces ne nécessitant pas de rinçage sont d’une grande aide. L’onychotillomanie et la manucurie entretiennent la fragilité unguéale.
L’application d’un vernis contenant du propylchitosan peut améliorer la kératine unguéale et réduire l’épaisseur de la tablette.
Ces mesures sont à réaliser au long cours, y compris au-delà de la guérison.
Topiques
Les lésions unguéales psoriasiques se montrent plus résistantes au traitement que leurs homologues cutanées. Si l’atteinte touche moins de trois ongles, un traitement topique est recommandé. Il sera réalisé quotidiennement pour une durée minimale de 6 mois.
En première intention, un dermocorticoïde fort associé à un analogue de la vitamine D sera appliqué quotidiennement. Afin d’atteindre la matrice, le produit pourra être massé sur le repli proximal et poussé sous la cuti- cule. Contrairement aux pommades, la mousse, un peu moins grasse, est appréciée par les patients et sa pénétration est majorée de 30 %. Le topique sera déposé dans la paume de la main et gratté par les ongles de la main opposée afin d’en imprégner le lit distal. Les rétinoïdes topiques et le pimecrolimus sont des alternatives.
En cas de réponse insuffisante, des injections intra-lésionnelles de corticoïde (triamcinolone 10 mg/ml) au sein de la matrice et/ou du lit peuvent être réalisées (figure 5). Les modalités d’injection (dose, nombre, fréquence, etc.) dans la littérature n’offrent pas de directives précises. L’injection intra-matricielle est tolérable. L’injection dans le lit est douloureuse imposant le bloc anesthésique local préalable. Le patient sera réévalué après deux mois et éventuellement injecté à nouveau. Les principaux effets secondaires sont une atrophie du repli, des douleurs et des hémorragies localisées. Les effets indésirables sont minimes dans des mains expertes. L’hyperkératose montrera toujours une amélioration; l’onycholyse seulement dans la moitié des cas.
Les injections intra-lésionnelles de méthotrexate sont toujours à l’étude. Les injections intra-lésionnelles de ciclosporine sont obsolètes.
Figure 5. Résultat d’une injection de corticoïde intra-matricielle avec réponse à 3 mois.
Systémiques
En cas d’atteinte de plus de trois ongles, des traitements systémiques seront ajoutés aux traitements topiques et aux mesures générales. La prise hebdomadaire de 15 mg de méthotrexate per os s’est montrée efficace sur les lésions d’origine matricielle et articulaire. L’acitrétine, à raison de 0,2 à 0,4 mg par jour, est très utile dans les formes hyperkératosiques du lit, tout en respectant les recommandations usuelles pour la procréation (figure 6).
Figure 6. Résultat d’un traitement par acitrétine per os à faible dose avec réponse à 6 mois.
Noter l’efficacité de l’acitrétine sur les lésions du lit, en particulier l’hyperkératose sous-unguéale.
Les rechutes lors de l’arrêt du traitement sont fréquentes. En troisième intention, la ciclosporine peut être tentée à la dose de 3,5 mg/kg/jour. En période de pandémie COVID, celle-ci a été évitée. Elle est parfois intéressante chez la femme en âge de procréer. L’échappement est classique.
En cas d’impasse thérapeutique avec les précédents traitements systémiques, les traitements biologiques peuvent être prescrits. Ils permettent une réduction du NAPSI de 80 à 100 %. Pour le moment, aucun d’entre eux n’a montré de supériorité. De nombreuses études sont toujours en cours. Le choix du biologique sera guidé par l’existence ou non d’une atteinte articulaire.
En conclusion, les ongles méritent une attention particulière chez un patient atteint de psoriasis. Les manifestations sont diverses selon l’origine inflammatoire. Les atteintes peuvent être sévères et avoir un impact non négligeable sur la qualité de vie des patients. La reconnaissance et la prise en charge précoce permettent le plus souvent un contrôle et une amélioration clinique des lésions notamment via l’éducation thérapeutique. Les traitements biologiques sont très efficaces, mais tous les patients n’y ont pas accès.
POINTS FORTS
Une atteinte cutanée et des douleurs articulaires sont à rechercher systématiquement.
Les ongles des mains sont plus souvent affectés.
Le risque de développer une arthrite psoriasique est de 30 %, surtout dans les formes onycholytiques.
Les dépressions en dé à coudre, l’onycholyse soulignée d’un halo érythémateux et les «taches d’huile» sont les principales présentations cliniques.
La pulpite est un signe très évocateur.
L’échographie et l’IRM peuvent mettre en évidence les enthésites même précoces.
En cas de doute, une biopsie de la matrice et/ou du lit de l’ongle permet le diagnostic.
La lutte contre l’effet Koebner et la macération constitue la pierre angulaire du traitement.
Si l’atteinte se limite à trois ongles, un traitement topique à base de corticoïdes forts couplé à des analogues de la vitamine D est le premier choix, après découpage des zones décollées.
En cas d’atteinte de plus de trois ongles ou d’atteinte articulaire, un traitement systémique est recommandé.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :