Publié le 10 fév 2022Lecture 2 min
Toxidermies : ne pas s’arrêter aux cas typiques
Caroline GUIGNOT, Lille
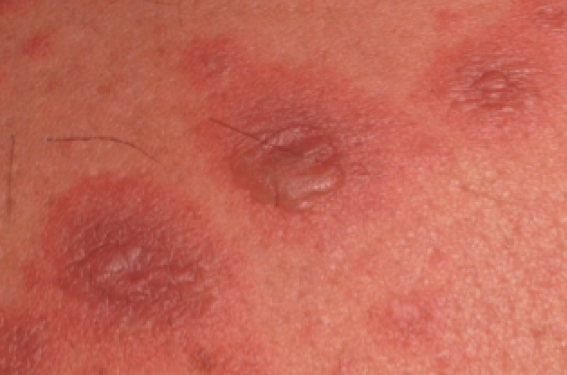
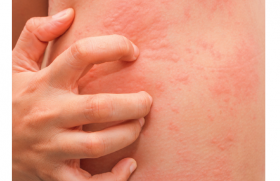
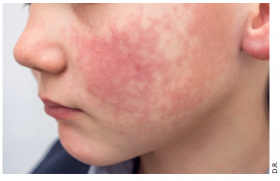
Si les toxidermies sont typiquement associées à la prise de certains médicaments, d’autres sont pourtant causées par des molécules réputées moins suspectes ou après un délai inattendu.
En matière d’hypersensibilité retardée, l’imputabilité des médicaments doit être considérée au vu des connaissances sur le médicament (rechercher les plus à risque d’hypersensibilité : sulfamides antibactériens, antiépileptiques, AINS...) et de la chronologie de l’événement aigu par rapport à la prise : un délai de 2 à 6 semaines est généralement observé dans le DRESS, mais le diagnostic ne doit pas être écarté si le délai est plus court, comme cela est décrit pour certains antibiotiques ou produits de contraste iodés(1). Ces derniers méritent une attention particulière : ils peuvent conduire à différents types de toxidermies, y compris lorsqu’une précédente utilisation a été bien tolérée par le patient. Il existe de fait de nombreuses allergies croisées entre ces différents produits, ce qui doit inciter à conduire des tests allergologiques adaptés.
En termes d’imputabilité, des médicaments réputés plus anodins ne doivent pas être oubliés : c’est le cas des antiviraux (valaciclovir) ou encore des deux classes d’inhibiteurs de la pompe à protons, au sein desquels des réactions retardées croisées sont rapportées. De même, certaines huiles essentielles comme l’huile de nigelle, riche en terpène, peuvent être responsables de manifestations cutanées à type de lésions nécrolytiques. La littérature rapporte également la survenue de nécrolyse épidermique sous anticancéreux. Par ailleurs, en cette période pandémique ont été rapportées des toxidermies liées aux médicaments utilisés pour traiter la Covid-19(2), et la pharmacovigilance permet de retrouver des cas de toxidermie liée aux principaux vaccins anti-Covid-19.
Hors exposition à un composé, il faut garder à l’esprit l’existence, bien qu’exceptionnelle, de nécrolyse épidermique liée à la maladie lupique; les lésions sont dans ce cas photodistribuées(3). Une étude française rapporte aussi des toxidermies chez des patients de réanimation, à distance des symptômes viraux, avec hyperéosinophilie et PCR EBV positive(4).Tandis que la réflexion est en cours concernant la rédaction de recommandations européennes sur la question, les praticiens peuvent s’orienter vers des recommandations espagnoles(5), qui résument notamment le bilan clinique et allergologique à réaliser et qui proposent un algorithme de prise en charge. Une équipe française a d’ailleurs décrit une méthodologie de réintroduction progressive des médicaments après une toxidermie : cette stratégie repose sur l’évaluation de son imputabilité et de son intérêt clinique, dès lors que les tests allergologiques le permettent(4).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :