Dermatite atopique, Eczéma
Publié le 25 jan 2021Lecture 11 min
Jean-Luc SCHMUTZ, CHRU de Nancy-Brabois
L’érythème du visage est un motif fréquent de consultation, en rapport le plus souvent avec une problématique esthétique. Dans la majorité des cas, le diagnostic est clinique et ne justifie pas la réalisation d’examens complémentaires et notamment de biopsie cutanée. Cependant, dans certains cas, un simple érythème du visage peut être révélateur d’une maladie systémique comme un lupus ou une dermatomyosite, d’où la nécessité de ne pas banaliser ce signe(1,2). Une question importante à poser lors de l’interrogatoire est la recherche d’une notion de photosensibilité ou d’aggravation de la dermatose au soleil, permettant d’orienter la démarche diagnostique.
Les dermatoses non aggravées ou déclenchées par l'exposition solaire
La rosacée est une pathologie fréquente et chronique. En effet sa prévalence peut atteindre 10 % de la population adulte en Suède.
La rosacée touche principalement les sujets de 30 à 50 ans. Les femmes sont atteintes 2 à 3 fois plus que les hommes. Elle évolue pendant plusieurs années. Elle touche tous les types de peau, mais elle est beaucoup plus fréquente chez les sujets à peau claire, aux yeux bleus et aux cheveux clairs. Les antécédents familiaux sont présents dans 30 à 40 % des cas. Atteignant principalement le visage dans sa région médiofrontale, parfois le front ou le cuir chevelu alopécique, la rosacée évolue en 4 phases qui ne succèdent pas obligatoirement ce qui fait que l’on parle aujourd’hui plutôt de formes cliniques ou de « sous-types ».
La forme érythémato-télangiectasique dans laquelle on sépare les signes permanents et les signes paroxystiques. Les épisodes d’érubescence aiguë ou bouffées vasomotrices ou flushes débutent très tôt, parfois dès l’âge de 20 ans. Il s’agit d’un érythème paroxystique du visage pouvant s’étendre au cuir chevelu et aux oreilles voire aux faces latérales du cou, à la région pré-sternale et parfois aux épaules. Il s’accompagne de sensation de cuisson et d’hypersudation pouvant déclencher chez le patient une réaction de comportement thermophobique. Ces bouffées surviennent souvent en période post-prandiale ou sont déclenchées par des émotions, des changements de température, des efforts physiques ou l’ingestion d’alcool, de boissons chaudes ou d’aliments épicés. Ces bouffées doivent faire éliminer le diagnostic de tumeur carcinoïde du grêle où l’on constate un visage plus violacé et télangiectasique. En cas de doute, les signes vasculaires permanents sont caractérisés par une érythrose centrofaciale avec télangiectasies des joues et du nez (couperose).
La forme papulo-pustuleuse (figure 1) est l’aspect le plus caractéristique de la maladie. Sur ce fond couperosique apparaissent des papules inflammatoires, plus rarement des pustules amicrobiennes non pri mi tivement folliculaires. Des poussées vont se succéder, chacune évoluant sur plusieurs semaines.
Figure 1. Rosacée : forme papulo-pustuleuse.
La forme hypertrophique (rhinophyma et autres phymas) est peu fréquente et touche essentiellement l’homme.
Dans les cas difficiles, l’histologie cutanée montrerait sur les zones érythémateuses une va sodilatation des vaisseaux dermiques superficiels et un oedè me associés à un infiltrat lym phocytaire périvasculaire. Des lésions d’élastose solaire sont le témoin d’une peau soumise à des facteurs irritants externes.
La rosacée peut se présenter également sous des aspects particuliers comme la rosacée granulomateuse, la rosacée oedémateuse ou la rosacée stéroïdienne, consécutive à l’application chronique de dermo-corticoïdes.
Le sous-type 4 correspond à la rosacée ophtalmique, c’est-àdire à l’atteinte oculaire de la maladie, bien connue de nos collègues ophtalmologistes.
Sur le plan thérapeutique, de nombreux schémas sont proposés, associant souvent des traitements locaux et généraux. Les topiques utilisés sont essentiellement représentés par le métronidazole, les antibiotiques, l’acide azélaïque, l’ivermectine et la brimonidine. Les médicaments généraux font appel en 1er lieu aux antibiotiques et notamment aux cyclines avant d’envisager les macrolides, le métronidazole, voire l’isotrétinoïne dans certaines formes résistantes. Le traitement physique fait appel essentiellement aux lasers vasculaires.
La dermatite séborrhéique (DS) est très fréquente et banale, touchant 3 à 10 % des patients consultant en dermatologie. Elle est aussi connue sous le nom d’eczéma séborrhéique, n’ayant toutefois avec l’eczéma et la séborrhée, des rapports très indirects, si ce n’est un rôle permissif sur la prolifération des levures lipophiles de la peau. Son aspect histologique la rapproche davantage du psoriasis et d’ailleurs le psoriasis des régions séborrhéiques ou sébopsoriasis constitue une des principales difficultés du diagnostic différentiel.
La lésion élémentaire n’est pas spécifique. Il s’agit d’un placard érythémateux, recouvert de petites squames non adhérentes, bien limitées parfois avec quelques éléments distincts à type de macules rouges et squameuses en périphérie. Le diagnostic est facile lorsque la topographie classique est respectée : sillons nasogéniens (figure 2), région intersourcilière, conduits auditifs externes et lorsque sont associés un état pelliculaire du cuir chevelu et une atteinte médiothoracique. L’intensité des lésions varie beaucoup. Elles sont aggravées par les stress émotionnels et s’améliorent en été. Elles sont modérément prurigineuses.
Figure 2. Dermatite séborrhéique de l’aile du nez.
La DS est de cause inconnue. Elle est fréquente chez les patients séropositifs pour le VIH ainsi que chez les parkinsoniens et chez les patients ayant un syndrome extrapyramidal dû aux neuroleptiques.
Sur le plan thérapeutique, il faut se méfier des dermocorticoïdes, car très rapidement peut apparaitre une corticodépendance dans cette maladie chronique qui évolue par poussées. Les antifongiques topiques sont plus lentement, mais plus régulièrement efficaces en association avec une cosmétologie adaptée.
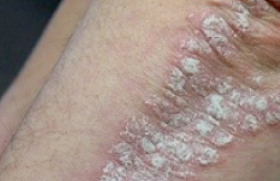
Le psoriasis est rarement localisé au visage, car les UV ont plutôt un rôle bénéfique et sont à ce titre utilisés en thérapeutique. Il prend volontiers l’aspect d’eczématides séborrhéiques avec des localisations au niveau des sillons nasogéniens, de la lisière du cuir chevelu, des conduits auditifs externes, posant des problèmes diagnostiques avec la DS en sachant que les formes de passage sont fréquentes (figure 3).
Figure 3. Psoriasis du visage.
Sur le plan thérapeutique, il faut essayer de limiter l’utilisation des dermocorticoïdes et envisager un traitement local par antifongique ou calcipotriol, voire utiliser le tacrolimus 0,1 %.
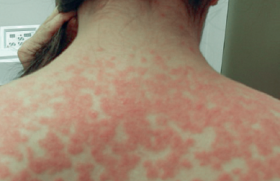
La dermatite atopique (DA) touche principalement le visage chez l’adulte, avec sur un fond érythémateux finement squameux (figure 4) des poussées d’eczéma aigu suintant(3). Le diagnostic est aidé par l’interrogatoire et la présence de signes mineurs comme le signe de Dennie-Morgan et d’éventuelles localisations aux autres sites bastions de la maladie (plis des coudes, creux poplités…). En général, le diagnostic de DA est facile, mais il faudra rechercher les facteurs aggravants comme une sensibilisation à des produits appliqués localement y compris les dermocorticoïdes ou aéroportés (parfums, acariens, pollens, etc.), ou enfin, une sensibilisation à Malassezia (head and neck dermatitis).
Figure 4. Dermatite atopique.
Le traitement fait appel aux dermocorticoïdes et au tacrolimus topique voire aux antimycosiques. Dans les formes sévères un traitement systémique peut être indiqué, ciclosporine, méthotrexate ou dupilumab.
L’eczéma de contact se manifeste par des plaques érythémato-squameuses parfois vésiculeuses aux limites peu nettes. Le prurit est souvent intense. Dans les formes aiguës, les lésions peuvent être suintantes et s’associent parfois à un oedème palpébral. L’identification de l’allergène responsable se fait par l’interrogatoire quelquefois « po licier » et la réalisation de tests de contact(4). Les allergènes les plus fréquents sont les produits cosmétiques, les allergènes aéro portés (fleurs, parfums). Pour certaines sub stan ces, il peut s’ajouter une réaction photoallergique (frullania).
L’histologie cutanée, lorsqu’elle est réalisée, retrouve au niveau de l’épiderme une spongiose avec exosérose et vésicules et au niveau du derme une réaction inflammatoire non spécifique. Le traitement est essentiellement à base de dermo corticoïdes.
Dans l’eczéma, l’état général est conservé et il n’y a pas de fièvre, ce qui permet de le différencier d’un érysipèle du visage, qui associe fièvre à 40 °C, malaise général et frissons. Cependant il existe des érysipèles atténués ou décapités par une antibiothérapie mal adaptée avec peu de signes généraux et peu ou pas de fièvre.
La sarcoïdose est plus rarement évoquée, car généralement, il s’agit de sarcoïdes papuleuses (figure 5), mais le diagnostic doit être envisagé dans sa forme in filtrante ou diffuse dite lupus pernio, d’autant qu’elle siège préférentiellement au visage. L’atteinte élective est l’extrémité nasale s’étendant parfois en ailes de papillon atteignant les joues et parfois les lobes d’oreilles. Cliniquement, les lésions se présentent sous forme de nappes rouge foncé ou violacées « lie de vin », de consistance dure, non douloureuses et parcourues par des dilatations veineuses. Le lupus pernio est de mauvais pronostic, car fréquemment associé à une atteinte de la muqueuse nasale et des voies aériennes supérieures.
Figure 5. Sarcoïdes papuleuses à petits nodules.
L’angiolupoïde de Brocq-Pautrier siège au niveau de l’angle interne de l’oeil, du sillon nasogénien, de la face latérale du nez ou au niveau du front. Il s’agit d’une infiltration pâteuse, isolée, arrondie ou ovalaire, saillante, rouge violacée.
Le diagnostic de sarcoïdose est évoqué devant un aspect de grains lupoïdes « sucre d’orge » à la vitropression. L’histologie cutanée retrouve sous un épiderme intact des nodules dermiques associant un granulome à cellules géantes entouré d’une couronne lymphocytaire avec au centre une nécrose fibrinoïde. Pour les lésions cutanées, les antipaludéens de synthèse (APS) sont le traitement de 1re ligne. En cas d’échec, les cyclines puis le méthotrexate ou le thalidomide peuvent être tentés.
Les dermatoses photosensibles ou déclenchées par le soleil
Le lupus érythémateux (LE) est une maladie auto-immune de cause inconnue dans laquelle interviennent des facteurs génétiques, immunologiques et de l’environnement, surtout les UV, d’où l’atteinte fréquente du visage, quel que soit le type de LE.
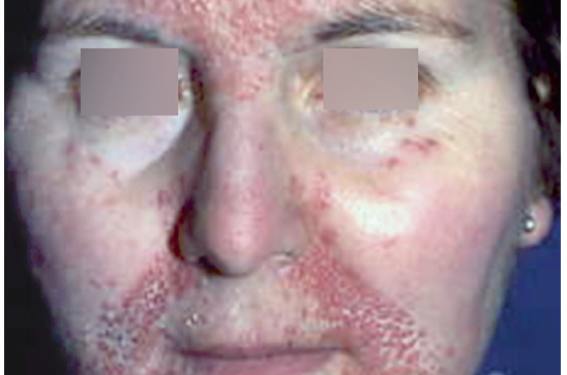
Le lupus érythémateux chronique (LEC) se rencontre plus fréquemment dans le sexe féminin (2/1). Il est bénin en règle générale, mais il peut évoluer vers un lupus systémique (LS) dans 5 % des cas. L’éruption dans sa forme typique se présente sous forme d’une ou plusieurs plaques bien limitées, indolentes, siégeant sur les zones photo-exposées du visage ou du cuir chevelu et associe sur un fond oedémateux, un érythème, une hyperkératose cornée et folliculaire et une atrophie cicatricielle (figure 6). Chacun de ces éléments peut prédominer ou manquer. Les lésions se localisent principalement sur le nez, les pommettes, les zones préauriculaires. Le diagnostic est histologique et immuno-histologique. En effet, l’immunofluorescence directe (IFD) en peau malade retrouve un dépôt granulaire en bande le long de la jonction dermo-épidermique (JDE) faite d’IgG, d’IgM et de complément (C1q, C3, C4). Ce lupus band test est positif dans 80 à 90 % des cas.
Figure 6. Lupus érythémateux chronique.
Le lupus érythémateux subaigu (LESA) encore appelé lupus photosensible, car on retrouve une grande sensibilité au soleil. Les lésions érythémateuses et annulaires touchent préférentiellement le visage de façon symétrique, la face antérieure du thorax, le V du décolleté, ainsi que les membres. L’histo logie d’une biopsie cutanée retrouve un infiltrat superficiel fait de cellules inflammatoires avec un degré moindre d’hyperkératose folliculaire. Le test de la bande lupique n’est positif que dans 60 % des cas. Sur le plan biologique, alors qu’il n’existe aucune anomalie dans le LEC, ici sont présents des Ac anti-nucléaires et tout particulièrement des Ac anti-SSA. Certains cas sont déclenchés par des médicaments : piroxicam, naproxène, diltiazem, captopril, terbinafine…
Dans le lupus systémique, les signes cutanés sont présents dans 20 % des cas lors du diagnostic et surviennent dans 60 à 70 % des cas au cours de l’évolution. Les signes cutanés précoces permettent de suspecter le diagnostic en présence d’un lupus cutané érythémateux aigu (LEA). Il s’agit d’un érythème oedémateux et/ou finement squameux de localisation en loup de carnaval ou en ai les de papillon (vespertilio) à limites imprécises. Le diagnostic repose sur l’identification d’au moins 4 des 11 critères de l’ARA (American Rheumatology Association), dont 3 touchent le visage : photosensibilité, rash malaire, lupus discoïde. L’histologie cutanée du LEA reproduit de façon moins prononcée les lésions du LEC. L’IFD est très souvent positive en peau lésée. Un bilan complet est obligatoire compte tenu du caractère systémique de la maladie. Sur le plan biologique, la recherche d’anticorps anti-noyaux sur cellules Hep2 est indiquée pour confirmer le diagnostic.
L’hydroxychloroquine reste le traitement de base du LE. Le méthotrexate et l’azathioprine sont indiqués avec la cortisone pour les atteintes systémiques. Il en est de même du bélimumab. Les traitements locaux avec les dermocorticoïdes ou le tacrolimus peuvent être proposés.
Les lésions congestives du LEA sont parfois difficiles à distinguer de celles de la dermatomyosite. En effet, dans cette maladie existe un érythème héliotrope rose lilacé très évocateur, prédominant sur les zones découvertes, et en particulier les paupières et le dos des mains. L’érythème est disposé en nappes mal limitées, atteignant symétriquement les paupières supérieures et inférieures, les zones sous palpébrales et malaires. Cet érythème s’accompagne d’un oedè me de consistance élastique. La faiblesse musculaire est un élément essentiel, mais l’atteinte peut être absente (10 % des cas) ou infraclinique et n’être dépistée que par les examens complémentaires : enzymes musculaires, anticorps anti-Mi-2, antisynthétases, anti-MDA5, anti-Tif1-γ, EMG, biopsie musculaire, IRM. Il convient de rechercher un cancer surtout chez les patients de plus de 50 ans et qui ont des anticorps anti-Tif1-γ, car il peut s’agir d’un syndrome paranéoplasique. L’histologie cutanée ne montre pas d’image spécifique et peut poser problème avec un LEA, d’autant que dans certains cas l’IFD peut être positive. Si les signes cutanés sont isolés (DM amyopathique) le traitement fait appel en première ligne aux APS et en cas d’échec aux corticoïdes. Les thérapeutiques plus lourdes (immunoglobulines IV, immunosuppresseurs) sont utiles dans les formes sévères et résistantes.
Les lucites idiopathiques sont représentées par la lucite estivale bénigne, qui respecte en général le visage. Par contre, la lucite polymorphe se caractérise par l’apparition au printemps, après une exposition solaire, de plaques érythémateuses dont l’aspect peut être pseudo-lupique. La localisation est limitée au front et aux pommettes avec respect des régions orbitaires, de la région sous mentonnière et du rebord de la lèvre inférieure. Le prurit est constant et accompagné d’une sensation de brûlure. L’exploration photobiologique et le bilan biologique sont indispensables, car l’histologie n’est pas spécifique. Le traitement préventif par une photoprotection externe est nécessaire, mais insuffisant. Les APS réduisent l’intensité de l’éruption et le prurit. La photothérapie (UVB TL01 ou PUVA) est la technique la plus efficace.
Le diagnostic différentiel se pose avec les photo-allergies médicamenteuses (figure 7). Ces photosensibilisations peuvent être exogènes ou endogènes. De très nombreuses molécules sont photosensibilisantes, elles se retrouvent dans des substances aussi variées que les produits d’usage local comme certains médicaments : AINS (kétoprofène, diclofénac), des conservateurs : méthyli sothiazolinone, des filtres so laires : octocrylène, des parfums ou des médicaments systémiques : quinolones, tétracyclines, sulfamides, AINS, amiodarone, phénothiazines, voriconazole, statines, fénofibrates, pirfénidone, etc. L’anamnèse soigneuse, les patchtests, les photopatch-tests finiront par identifier le ou les responsables.
Figure 7. Photoallergie médicamenteuse.
Dans la dermatite actinique chronique (DAC), il existe une polysensibilisation avec de nombreux patch-tests et photopatch-tests positifs. Dans cette maladie la photosensibilité est extrême avec une DEM effondrée lors de l’exploration photodermatologique. Les lésions prédominent au visage avec un aspect d’eczéma lichénifié. L’histologie montre un aspect pseudolymphomateux. Le traitement est difficile et fait appel à une cortico-PUVA thérapie.
Les maladies touchant le visage doivent être connues ainsi que leurs caractéristiques et notamment la notion de photosensibilité afin de les évoquer de façon systématique en commençant par les plus fréquentes et en s’aidant au besoin d’examens complémentaires et notamment d’une biopsie cutanée permettant une confrontation anatomoclinique très précieuse dans certains cas.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :